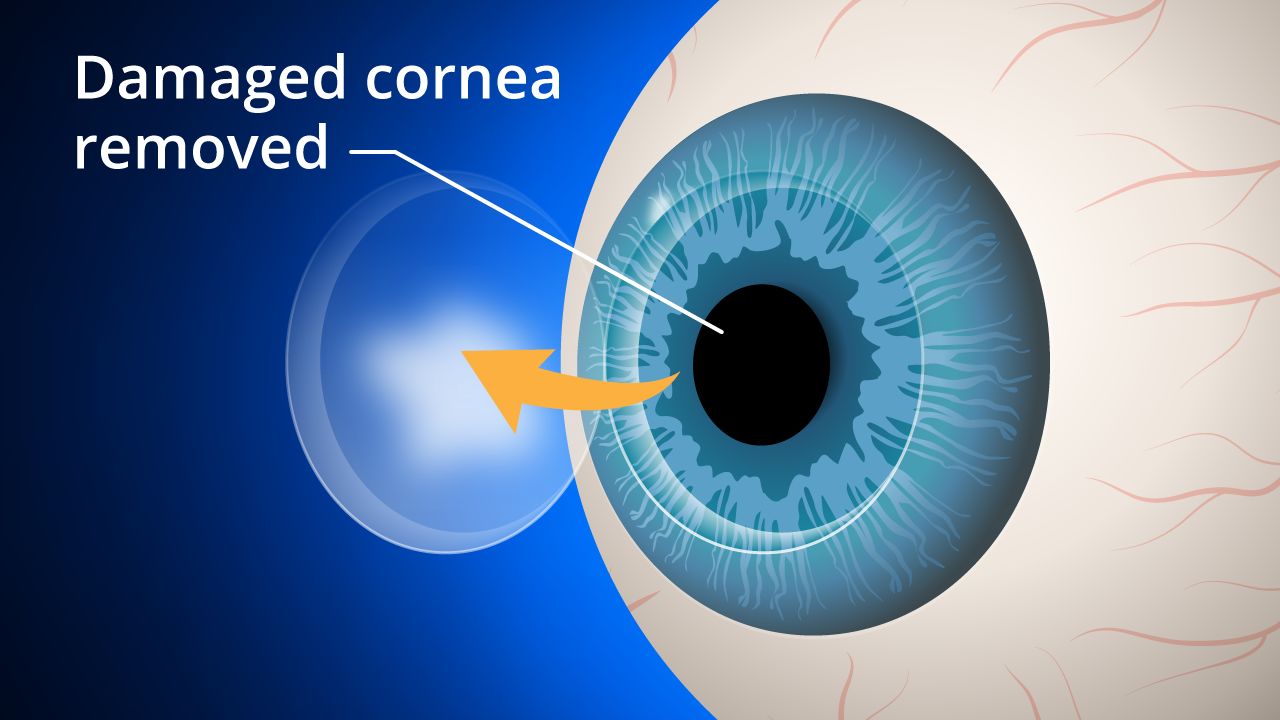
Um transplante de córnea substitui tecido córneo doente ou cicatrizado por tecido saudável tecido de um doador de órgãos.
Existem dois tipos principais de transplantes de córnea: transplante de córnea tradicional de espessura total (também conhecido como ceratoplastia penetrante ou PK) e transplante de córnea de camada posterior (também conhecido como ceratoplastia endotelial, ou EK).
Um enxerto substitui o tecido corneano central, danificado devido a doença ou lesão ocular, por tecido corneal saudável doado de um banco de olhos local. Uma córnea prejudicial à saúde afeta sua visão espalhando ou distorcendo a luz e causando brilho e visão turva. Um transplante de córnea pode ser necessário para restaurar sua visão funcional.
A doença ocular da córnea é a quarta causa mais comum de cegueira (depois da catarata, glaucoma e degeneração macular relacionada à idade) e afeta mais de 10 milhões de pessoas em todo o mundo . *
Mais de 47.000 transplantes de córnea serão realizados nos Estados Unidos em 2013, de acordo com estimativa da Eye Bank Association of America. Desde 1961, mais de um milhão de pessoas tiveram a visão restaurada com um transplante de córnea.
Você precisa de um transplante de córnea?
Uma córnea saudável e clara é essencial para uma boa visão. Se sua córnea estiver danificada devido a uma doença ou lesão ocular, ela pode ficar inchada, com cicatrizes ou severamente deformada e distorcer sua visão.
Um transplante de córnea pode ser necessário em casos de doenças como a triquíase , onde os cílios se voltam para dentro e esfregam a superfície do olho, causando cicatrizes e perda de visão.
> 
Um transplante de córnea pode ser necessário em casos de doenças como a triquíase, onde os cílios se voltam para dentro e esfregam contra a superfície do olho, causando cicatrizes e perda de visão.
Um transplante de córnea pode ser necessário se os óculos ou lentes de contato não puderem restaurar sua visão funcional ou se o inchaço doloroso não puder ser aliviado com medicamentos ou lentes de contato especiais.
Certas condições podem afetar a clareza da sua córnea e colocá-lo em maior risco de falha da córnea. Isso inclui:
-
Cicatriz de infecções, como herpes ocular ou ceratite fúngica.
-
Cicatriz de triquíase, quando os cílios crescem para dentro , em direção ao olho e esfregue contra a córnea.
-
Doenças hereditárias, como distrofia de Fuchs.
-
Doenças oculares, como como ceratocone avançado.
-
Afinamento da córnea e formato irregular da córnea (como no ceratocone).
-
Complicações raras de Cirurgia LASIK.
-
Queimaduras químicas da córnea ou lesões oculares.
-
Edema (inchaço) excessivo do córnea.
-
Rejeição de enxerto após um transplante de córnea anterior.
-
Insuficiência da córnea devido a complicações da cirurgia de catarata.
Você é candidato ao transplante de córnea?
Um transplante de córnea é realizado para melhorar a função da córnea e melhorar a visão. Se a dor for causada por uma doença significativa ou córnea danificada, uma córnea trans planta pode aliviar esse sintoma.
Com esses fatores em mente, você também deve considerar várias questões importantes antes de decidir se submeter a um transplante de córnea:
-
O seu a visão funcional impede o desempenho no trabalho ou a capacidade de realizar as atividades diárias?
-
A sua visão pode ser corrigida com medidas especiais
ou menos invasivas?
-
Como o custo da cirurgia de transplante de córnea afetará sua situação financeira se
não cobrir tudo, desde o pré-exame até as consultas pós-operatórias?
-
Você consegue se ausentar do trabalho ou da escola o suficiente (de seis meses a um ano em alguns casos) para se recuperar corretamente?
Todas essas questões, em conjunto com uma triagem completa e consulta com seu oftalmologista, devem ser cuidadosamente consideradas antes de você tomar a decisão final de fazer um transplante de córnea.
Antes de um procedimento de ceratoplastia
Uma vez que você e você Se o seu oftalmologista decidir que um transplante de córnea é a melhor opção para você, seu nome está na lista de um banco de olhos local. Pode ser necessário esperar alguns dias a semanas para que o tecido adequado de um olho de doador esteja disponível para um transplante de córnea.
Antes de uma córnea de doador ser liberada para uso em cirurgia de transplante, ela é verificada quanto à clareza e rastreados para a presença de quaisquer doenças como hepatite e AIDS, de acordo com os rígidos padrões médicos da Eye Bank Association of America e os regulamentos da FDA.
Apenas córneas que atendem a essas rígidas diretrizes são usadas no transplante de córnea cirurgia para garantir a saúde e segurança do receptor do enxerto.
Durante um transplante de córnea
Seu cirurgião oftalmologista administrará primeiro a anestesia local ou geral, dependendo de sua saúde, idade, lesão ocular ou doença, e se você prefere ou não ser dormindo durante o procedimento.
Se a anestesia local for usada, uma injeção é aplicada na pele ao redor do olho para relaxar os músculos que controlam o piscar e os movimentos dos olhos, e colírios são usados para anestesiar o olho. Você ficará acordado durante o procedimento e a maioria das pessoas não relata nenhum desconforto.
Após a anestesia ter feito efeito, um instrumento chamado espéculo palpebral é usado para manter as pálpebras abertas. Seu cirurgião então mede o área afetada da córnea para determinar o tamanho do tecido do doador necessário.
Cirurgia de transplante de córnea tradicional. Durante a cirurgia de transplante de córnea tradicional ou ceratoplastia penetrante (PK), uma seção circular de tecido de espessura total em forma de botão é removido da córnea doente ou ferida usando um instrumento de corte cirúrgico chamado trefina ou um laser de femtossegundo.
Um “botão” correspondente do tecido doador é então posicionado e suturado no lugar. As suturas (pontos ) permanecem no local normalmente por um ano ou mais após a cirurgia.
Por último, uma proteção de plástico é colocada sobre o olho para protegê-lo durante a cicatrização.
A cirurgia de ceratoplastia penetrante geralmente leva a duas horas e a maioria dos procedimentos são realizados em uma saída paciente, o que significa que você pode ir para casa logo após a cirurgia (embora precise de alguém para levá-lo para casa).
Ceratoplastia endotelial. Na última década, uma nova versão da cirurgia de transplante de córnea chamada ceratoplastia endotelial (EK) foi introduzida para certas condições da córnea.
A ceratoplastia endotelial seletivamente substitui apenas a camada mais interna da córnea (endotélio) e deixa o sobreposto ao tecido córneo saudável intacto. O endotélio controla o equilíbrio de fluidos na córnea e, se ficar danificado ou doente, pode causar inchaço corneano significativo e perda de visão.
Na EK, o cirurgião faz uma pequena incisão e coloca um disco fino de tecido de doador contendo uma camada de células endoteliais saudáveis na superfície posterior da córnea. Uma bolha de ar é usada para posicionar a nova camada endotelial no lugar. A pequena incisão é autovedante e normalmente não são necessárias suturas.
Doando tecido ocular
Quem pode ser um doador de tecido da córnea?
Quantos anos também tem velho para doar tecido ocular para um transplante de córnea?
Uma década atrás, era comum que os cirurgiões rejeitassem córneas de pessoas com mais de 65 anos. Mas o Cornea Donor Study concluiu que córneas de pessoas com idades entre 34 e 71 anos provavelmente permanecerão saudáveis para a maioria dos receptores após 10 anos, com uma taxa de sucesso de 75 por cento.
Nos Estados Unidos, cerca de três- quartos das córneas vêm dessa faixa etária, com um terço de pessoas com idades entre 61-70.
Visto que as córneas de pessoas com menos de 34 anos têm melhor desempenho em transplantes incorneais, foi sugerido que pessoas mais jovens deveriam receber estes mais jovens córneas.
Mas Mark Mannis, MD, presidente de oftalmologia da Universidade da Califórnia, Davis, e co-presidente do estudo, comentou: “Embora os resultados sugiram que a correspondência por idade pode ser apropriada para os mais jovens doadores e pacientes, não achamos que seja necessário na grande maioria dos casos. “
EUA os bancos de olhos fornecem córneas para outros países também – cerca de 20.000 córneas foram exportadas em 2012 – mas a necessidade é muito maior do que a oferta.
Se você quiser saber mais sobre doação de órgãos e tecidos, visite a página Doe Site da Life America.
O tipo mais comum de procedimento EK é denominado Ceratoplastia endotelial de descascamento de Descemet ou DSEK. A Academia Americana de Oftalmologia em 2009 endossou o DSEK como superior ao procedimento convencional de transplante de córnea de espessura total (ceratoplastia penetrante) para melhores resultados de visão e estabilidade, bem como menos fatores de risco.
A ceratoplastia endotelial tem várias vantagens sobre a ceratoplastia penetrante de espessura total. Estas incluem: recuperação mais rápida da visão; menos tempo de operação; mínimo remoção de tecido da córnea (e, portanto, menos impacto na integridade estrutural do olho e menos suscetibilidade a lesões); nenhuma complicação de sutura relacionada; e risco reduzido de astigmatismo após a cirurgia.
Dentro de um período de tempo relativamente curto, o procedimento de enxerto de córnea EK tornou-se a técnica preferida para pacientes com distrofia de Fuchs e outras doenças endoteliais da córnea. No entanto, a PK tradicional de espessura total ainda é a opção mais apropriada quando a maioria de sua córnea está doente ou com cicatrizes.
Recuperando-se de um transplante de córnea
O tempo total de recuperação do transplante de córnea pode ser até um ano ou mais. Inicialmente, sua visão ficará embaçada nos primeiros meses – e em alguns casos pode ser pior do que antes – enquanto seu olho se acostuma com a nova córnea.
Conforme sua visão melhora, você gradualmente será capaz de retornar às suas atividades diárias normais. Nas primeiras semanas, exercícios pesados e levantamento de peso são proibidos. No entanto, você deve poder voltar ao trabalho dentro de uma semana após a cirurgia, dependendo do seu trabalho e da rapidez com que sua visão melhora.
Colírio esteróide será prescrito por vários meses para ajudar seu corpo a aceitar o novo enxerto de córnea, bem como outros medicamentos para ajudar a controlar infecções, desconforto e inchaço. Você deve manter seus olhos protegidos o tempo todo, usando uma proteção ou um par de óculos para que nada acidentalmente bata ou entre em seus olhos.
Se pontos foram usados em sua cirurgia, eles geralmente são removidos de três a 17 meses após a cirurgia, dependendo da saúde do seu olho e da taxa de cura. Ajustes podem ser feitos nas suturas ao redor do novo tecido da córnea para ajudar a reduzir a quantidade de astigmatismo resultante de uma superfície irregular do olho.
Como em qualquer tipo de cirurgia, sempre siga as instruções de seu cirurgião oftalmologista para ajudar minimizar as complicações do transplante de córnea e acelerar a cura.
Rejeição de enxerto de córnea
Os transplantes de córnea são realizados rotineiramente e têm uma taxa de sucesso razoável. Na verdade, os enxertos de córnea são os mais bem-sucedidos de todos os transplantes de tecido.
A rejeição do transplante de córnea pode ser revertida em 9 de 10 casos, se detectada a tempo.
Como qualquer outro procedimento cirúrgico, um transplante de córnea apresenta certos riscos. Mas, para a maioria das pessoas, ter a visão melhorada ou restaurada supera as complicações potenciais associadas à cirurgia de transplante de córnea. É uma decisão muito pessoal para um paciente decidir se submeter a uma cirurgia de transplante de córnea.
As complicações de um transplante de córnea podem ser significativas e podem incluir rejeição do enxerto de córnea, infecção ocular e problemas associados ao uso de pontos.
A rejeição do tecido do doador é a complicação mais séria após um transplante de córnea e ocorre em 5 a 30 por cento dos pacientes. A rejeição do transplante ocorre quando o sistema imunológico do seu corpo detecta a córnea do doador como um corpo estranho e ataca e tenta destruí-la.
Pesquisas ** indicam que ter glaucoma e edema corneano associados a cirurgias de catarata anteriores podem aumentar suas chances de rejeição do enxerto de córnea.
Reconhecer os principais sinais de alerta da rejeição do transplante de córnea é o primeiro passo para prevenir a falha do enxerto. Isso pode ser lembrado usando a sigla RSVP:
-
Vermelhidão
-
Extrema sensibilidade à luz
-
Visão diminuída
-
Pain
Os sinais de rejeição podem ocorrer em um mês ou vários anos após a cirurgia. Seu oftalmologista prescreverá medicamentos que podem ajudar a reverter o processo de rejeição . Se detectado precocemente, o enxerto terá sucesso 9 em cada 10 vezes, de acordo com a Cornea Research Foundation of America.
Se o seu enxerto falhar, a cirurgia de transplante de córnea pode ser repetida. A cirurgia geralmente tem bons resultados, as taxas gerais de rejeição aumentam com o número de transplantes de córnea que você faz.
Visão após um transplante de córnea
Sua visão deve melhorar gradualmente algumas semanas após um enxerto de córnea , mas pode levar de alguns meses a um ano para ter uma visão estável no olho que recebe o tecido do doador.
Depois da córnea transplante foi totalmente curado, é possível passar por uma cirurgia ocular LASIK para melhorar sua visão.
Você ficará com um certo grau de miopia (miopia) e astigmatismo, porque a curva do novo tecido da córnea não pode corresponder exatamente à curva de sua córnea natural.
A refração pós-cirurgia é um tanto imprevisível, e grandes quantidades de astigmatismo ainda representam um desafio durante o ajuste aqueles pacientes com óculos posteriormente.
Erros refrativos leves causados por cirurgia de transplante de córnea podem ser corrigidos com óculos ; caso contrário, são necessárias lentes de contato.
Lentes de contato rígidas permeáveis a gás, também conhecidas como lentes RGP ou GP, e lentes de contato híbridas geralmente são os contatos mais adequados para pacientes de transplante de córnea devido à irregularidade da córnea após o transplante . No entanto, as lentes de contato gelatinosas também são uma opção.
Como sua visão vai flutuar durante os primeiros meses após a cirurgia, é aconselhável esperar até que seu oftalmologista diga que sua visão está estável antes de você preencha uma receita de óculos ou use lentes de contato.
Depois que seu olho estiver totalmente curado e todos os pontos usados forem removidos, você poderá se submeter a uma cirurgia ocular a laser, como LASIK ou PRK para melhorar sua capacidade ver com ou sem óculos ou lentes de contato, reduzindo a miopia e o astigmatismo.
Córneas artificiais e córneas biossintéticas
O tecido de doador humano é a opção preferida – e mais bem-sucedida – para substituir uma córnea doente ou lesada. No entanto, para pacientes que apresentam alto risco de falha do transplante de córnea com um doador humano (como vários transplantes de córnea humana com falha) e não têm outras opções para melhorar a visão, pode ser usado tecido de córnea artificial.
Artificial as córneas, também conhecidas como “ceratoprótese” ou “K-pro”, são feitas de um material biologicamente inerte e normalmente são reservadas para pacientes que apresentam: uma doença autoimune grave; queimaduras químicas; acesso limitado ou nenhum acesso a tecido de doador humano; ou tiveram várias falhas anteriores de transplante de doadores humanos.
Outra área de pesquisa em andamento são as córneas biossintéticas. The resultset1 resultset2 resultset3 resultset4 de um recente ensaio clínico de fase inicial mostrou que uma córnea biossintética feita de um gene humano que regula a produção natural de colágeno pode regenerar e reparar o tecido ocular danificado.
Enquanto o campo de córneas biossintéticas ainda estão em sua infância, com pesquisas futuras, essa abordagem pode ser uma opção eficaz se o tecido de doador humano não for apropriado ou disponível.
Aimee Rodrigues também contribuiu para este artigo.
Notas e referências
* Cegueira da córnea: uma perspectiva global. Boletim da Organização Mundial da Saúde. Março de 2001.
** Fatores de risco do receptor para falha do enxerto no Estudo de Doadores da Córnea. Oftalmologia. Junho de 2009.
*** Uma alternativa biossintética ao tecido de doador humano para induzir a regeneração da córnea: acompanhamento de 24 meses de um estudo clínico de fase 1. Science Translational Medicine. Agosto de 2010.
Página atualizada em junho de 2017