Empiriskt bevis klargör riskfaktorer, orsaker och förstahandsinterventioner.
Jeffrey R. Strawn, MD – klinisk instruktör i psykiatri, avdelningen för psykiatri, University of Cincinnati College of Medicine
Paul E. Keck Jr, MD. Professor i psykiatri, institutionen för psykiatri, University of Cincinnati College of Medicine, president och VD, Lindner Center of HOPE, Cincinnati, OH
Stanley N. Caroff, MD
Professor i psykiatri, avdelningen för psykiatri, University of Pennsylvania School of Medicine, chef för sjukhuspsykiatri, psykiatritjänst, Philadelphia VA Medical Center
Diagnos och behandling av malignt neuroleptiskt syndrom (NMS) är kontroversiellt eftersom detta potentiellt livshotande syndrom är sällsynt och dess presentation varierar. Dessa faktorer gör det svårt att utvärdera behandlingar i kontrollerade kliniska prövningar, och data om den relativa effekten av specifika interventioner är knappa. Det kan dock vara möjligt att utveckla riktlinjer för rationell behandling med empiriska kliniska data.1,2
Denna artikel undersöker bevisen relaterade till 6 kontroversiella aspekter av NMS-diagnos och behandling:
• mest tillförlitliga riskfaktorer
• NMS som en spektrumstörning
• vad som orsakar NMS
• NMS utlöst av första generationens kontra andra generationens antipsykotika
• första linjens interventioner
• omstart av antipsykotika efter ett NMS-avsnitt.
Finns det PÅLITLIGA RISKFAKTORER FÖR NMS?
I små fallkontrollerade studier var agitation, uttorkning och utmattning de mest konsekventa systemfaktorerna som tros predisponera patienter som tar antipsykotika mot NMS (Tabell 1) .3-5 Catatonia och organiska hjärnsyndrom kan vara separata riskfaktorer.1,6
Preliminära studier har också involverat dopaminreceptoravvikelser orsakade av genetiska polymorfismer eller effekter av lågt serumjärn.1,7, 8 Farmakologiska studier har antytt att högre doser, snabb titrering och IM-injektioner av antipsykotika är associerade med ökad NMS-risk.3,5 Vissa studier tyder på att 15% till 20% av NMS-patienterna har haft NMS-episoder.1,2 Dessutom har förstagens antipsykotika (FGA) med hög potens – särskilt haloperidol – antas ha högre risk än läkemedel med låg potens och andra generationens antipsykotika (SGA), även om denna hypotes fortfarande är svår att bevisa. 9-11
Dessa riskfaktorer är dock inte praktiska för att uppskatta NMS-risk hos en given patient eftersom de är relativt vanliga jämfört med den låga risken för NMS-förekomst. För de allra flesta patienter med psykotiska symtom kommer fördelarna med korrekt antipsykotisk farmakoterapi att överväga riskerna.
Tabell 1Vad ökar NMS-risken?
- Agitation
- Dehydrering
- Utmattning
- Låga järnkoncentrationer i serum (normalt: 60 till 170 mcg / dL)
Diagnoser
- NMS historia
- Catatonia
- Organiska hjärnsyndrom
Centrala nervsystemet
- Dopaminreceptor dysfunktion
- Basfunktion dysfunktion
- Symtomatisk nervsystem dysfunktion
Farmakologisk behandling *
- Intramuskulära eller intravenösa injektioner
- Dopaminantagonister med hög potens
- Snabb dostitrering
- Höga doser
- FGA jämfört med SGA (?)
* För enskilda patienter måste dessa vanliga riskfaktorer vägas igen fördelarna med antipsykotisk behandling
FGA: först -generatoriska antipsykotika;
SGA: andra generationens antipsykotika; NMS: malignt neuroleptiskt syndrom
Källa: Referenser 1-5
ÄR NMS RELATERAT TILL PARKINSONISM, KATATONIEN ELLER MALIGNANT HYPERTERMIA?
Parkinsonism. Vissa forskare har beskrivit NMS som en extrem parkinsonisk kris till följd av överväldigande blockering av dopaminvägar i hjärnan.1,2,12 I denna uppfattning liknar NMS det parkinson-hypertermi syndrom som kan uppstå hos patienter med Parkinsons sjukdom efter abrupt avbrott eller förlust av Effekten av dopaminerg terapi, som kan behandlas genom att återinföra dopaminerga medel.13 Bevis för att stödja denna uppfattning inkluderar:
• Parkinsons tecken är en huvudfunktion i NMS.
• Tillbakadragande av dopaminagonister fäller ut syndromet.
• Alla utlösande läkemedel är dopaminreceptorantagonister.
• NMS-risk korrelerar med läkemedels dopaminreceptoraffinitet.
• Dopaminerga agonister kan vara en effektiv behandling.
• Lesioner i dopaminerga vägar ger ett liknande syndrom.
• Patienter med NMS har visat låga koncentrationer av cerebrospinalvätska i dopaminmetaboliten homovanillinsyra.14
Catatonia. Fink et al15 och andra16-18 har övertygande hävdat att NMS representerar en form av läkemedelsinducerad malign katatoni. Bevis som stöder detta inkluderar:
• De två sjukdomarna delar neuropsykiatriska symptom.
• Katatoniska tecken är vanliga i NMS.19
• Malign katatoni och NMS delar fysiologiska tecken och laboratorietecken.20
• Återintroduktion av antipsykotika kan förvärra båda tillstånden akut.
• Bensodiazepiner och elektrokonvulsiv behandling (ECT) ) är effektiva behandlingar för båda störningarna. 15-18
Lee21 undersökte sambandet mellan katatoniska egenskaper och behandlingssvar hos 14 NMS-patienter. De flesta patienter med katatoniska symtom svarade på bensodiazepiner, medan ingen av dem gjorde som hade en extrapyramidal-hypertermisk presentation utan kataton. Lee drog slutsatsen att NMS är heterogent och kan förekomma i katatoniska och icke-katatoniska former som skiljer sig åt i behandlingssvaret.
Malign hypertermi. Vissa kliniker har jämfört NMS med malign hypertermi orsakad av inhalationsanestetika och succinylkolin.1,2 Bevis inkluderar:
• liknande kliniska tecken på stelhet, hypertermi och hypermetabolism
• liknande fysiologiska tecken och laboratorietecken, såsom rabdomyolys
• hypertermi hos båda som svarar på dantrolen.
Även om de två är lika i presentationen, uppträder malign hypertermi intraoperativt och återspeglar en farmakogenetisk störning av kalciumreglering i skelettmuskulaturen. Dessutom svarar styvhet vid malign hypertermi inte på perifertverkande muskelavslappnande medel.1,22 Bevis tyder på att patienter som tidigare har upplevt en NMS-episod inte löper risk för malign hypertermi.22
VAD ÄR PATFYSIOLOGIN OF NMS?
NMS patofysiologi är komplex och involverar sannolikt samspel mellan flera centrala och systemiska vägar och neurotransmittorer. Som beskrivits ovan tyder övertygande bevis på att dopaminblockad spelar en central roll. 12
Dopaminblockad i hypotalamus tros bidra till termoreguleringsfel, och blockad i det nigrostriatala systemet bidrar sannolikt till muskelstyvhet och hypermetabolism. Förlusten av dopaminerg tillförsel till den främre cingulatmediala orbitofrontala kretsen och den laterala orbitofrontala kretsen bidrar sannolikt till de mentala statusförändringarna och katatoniska egenskaper som ses i NMS. 12
Vissa forskare har dock föreslagit konkurrerande eller kompletterande hypoteser. Till exempel föreslog Gurrera 23 att patienter som är benägna att utveckla NMS har en sårbarhet för ett hyperaktivt och dysregulerat sympatiskt nervsystem, och detta drag – tillsammans med dopaminsystemsstörning inducerad av dopaminblockerande medel – producerar NMS. Andra utredare har inblandat serotonin, noradrenalin, gamma-aminosmörsyra och glutaminerga mekanismer. 1,12,24,25
ÄR FGAS ELLER SGAS LIKARE FÖR ATT ORSAKA NMS?
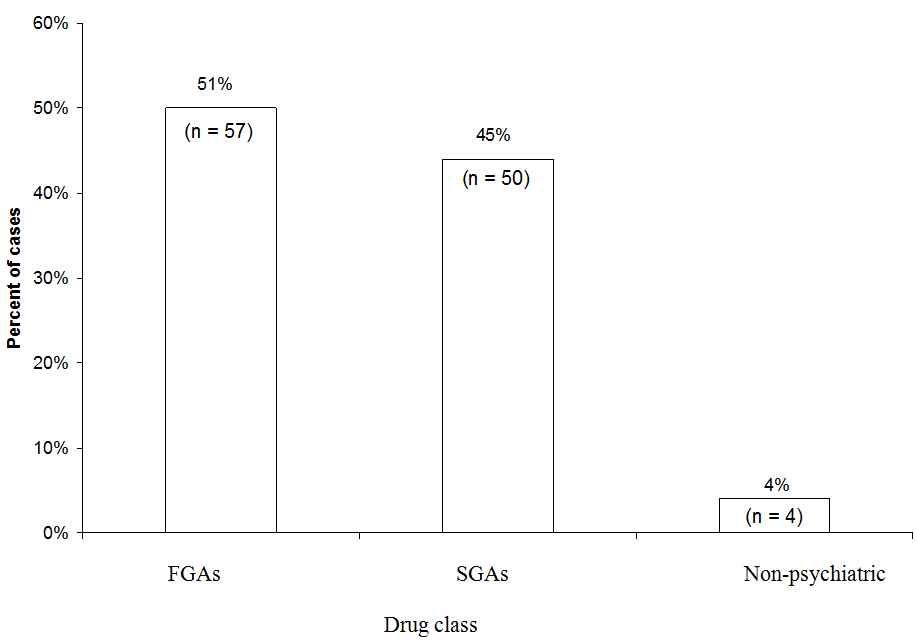
FGA: Första generationens antipsykotiska
SGA: Andra generationens antipsykotiska
Något fler NMS-fall tillskrivs FGA (51%) än SGA (45%) i en analys av 111 fall av sannolikt eller definitivt NMS associerat med ett enda läkemedel rapporterat till NMS Hotline 1997-2006. FGA-haloperidol stod för 44% av alla fall. ”Medicinskt” avser fall där en neuroleptikum användes i en icke-psykiatrisk miljö.
Källa: Opublicerade uppgifter registrerade hos informationstjänsten Neuroleptic Malignant Syndrome.
NMS antas förekomma mindre ofta hos patienter som behandlas med SGA än hos de som får FGA, även om denna hypotes är obevisad. Isolerade rapporter om NMS har associerats med nästan alla SGA.9-11 Det är svårt att bevisa FGA och SGA-skulder eftersom:
• NMS är sällsynt.
• Doseringsmetoder kan vara mer konservativa nu än tidigare.
• De flesta läkare är medvetna om de tidiga tecknen på NMS.
I en epidemiologisk studie av en stor databas fann Stubner et al 26 att patienter som fick SGA hade en lägre risk för NMS än de som behandlades med haloperidol. 26 I denna studie var den totala frekvensen av NMS 0,02%.
NMS-hotlinedata. Vi undersökte nyligen vilka läkemedelsklasser som var inblandade i 111 NMS-fall rapporterade till Neuroleptic Malignant S yndrome Information Service hotline (1-888-NMSTEMP) mellan 1997 och 2006 (Figur). Vi inkluderade endast fall av bestämd eller sannolik NMS (som diagnostiserats av hotline-konsulter) där en enda antipsykotikum administrerades. Något fler fall tillskrivs FGA (51%) än SGA (45%). De återstående fallen tillskrivs neuroleptika som används i medicinska miljöer (som prometazin eller proklorperazin).
Eftersom de nu ordineras mindre ofta, stod FGA för ett oproportionerligt stort antal NMS-fall som rapporterades till hotline. Haloperidol stod för majoriteten av FGA-fall och 44% av alla fall. Om vi hade uteslutit haloperidol och jämfört NMS-risken för SGA: er med endast FGA: er med medelhög eller låg potens, skulle den relativa fördelen med SGA ha förlorats. Å andra sidan är det uppenbart att SGA fortfarande bär en risk för NMS.
Analyser tyder på att de SGA-associerade klassiska egenskaperna hos NMS – feber, muskelstelhet och autonoma och mentala statusförändringar – bibehålls hos patienter som får SGA, även om vissa kanske inte utvecklar den allvarliga styvhet och extrema temperaturer som är vanliga hos patienter som får FGA. .9-11 De mildare kliniska egenskaperna som är associerade med SGA kan återspegla mer konservativa förskrivningsmönster eller ökad medvetenhet och tidigare erkännande av NMS, vilket skulle förhindra fulminanta presentationer.
VAD BEVISEN FÖR SPECIFIKA NMS-BEHANDLINGAR?
NMS är sällsynt, dess presentation varierar och dess utveckling är oförutsägbar. Dessa faktorer gör det svårt att utvärdera behandlingar i kontrollerade kliniska prövningar, och data om den relativa effekten av specifika interventioner är knappa.
Trots detta antyder uppfattningen att NMS representerar en extrem variant av läkemedelsinducerad parkinsonism eller katatonia att specifikt NMS behandlingar kan baseras på symtoms svårighetsgrad eller presentationsstadium. Vi föreslår en behandlingsriktlinje baserad på teoretiska mekanismer och anekdotiska data.2,27-29
Support. Efter omedelbar uttagning av det kränkande läkemedlet är stödjande behandling hörnstenen i NMS-behandlingen.1,2,27
För patienter som uppvisar milda tecken och symtom kan stödjande vård och noggrann klinisk övervakning vara tillräcklig. Extrem hypertermi kräver åtgärder för volymåterupplivning och kylning, intensiv medicinsk vård och noggrann övervakning av komplikationer.
Behandling. Trots brist på enighet om läkemedelsbehandlingar för okomplicerad NMS får cirka 40% av patienterna med akut NMS farmakologiska behandlingar.2
Lorazepam, 1 till 2 mg parenteralt, är en rimlig förstahandsbehandling för NMS, särskilt hos personer med katatoniska egenskaper.4,15-18,21,30,31 Vissa utredare rekommenderar högre doser.15 Bensodiazepiner föredras om sedering krävs hos upprörda NMS-patienter.4,15-18
Dopaminerga medel som bromokriptin och amantadin ökar dopaminerg överföring till omvänt parkinsonsymtom och har rapporterats minska tiden till återhämtning och halvera dödligheten när den används ensam eller i kombination med andra behandlingar.13,27,32,33 Snabb avbrytande av dessa medel kan resultera i reboundsymtom, även om detta kan vara sant för någon specifik läkemedelsbehandling av NMS.1,31,32
Dantrolene kopplar bort excitation-kontraktionskoppling genom att förbättra kalciumbindning i sarkoplasmatisk retikulum i skelettmuskel och har varit oss behandlad för att behandla NMS hypermetaboliska symtom. Några recensioner fann förbättring hos upp till 80% av NMS-patienter som behandlades med dantrolen-monoterapi. 27,32-35 Jämfört med stödjande vård kan tiden till återhämtning minskas – och dödligheten minskade med nästan hälften – när dantrolen används ensamt eller i kombination med andra läkemedel.
Inte alla fallrapporter har visat att dantrolen, bensodiazepiner eller dopaminerga agonister är effektiva vid behandling av NMS.31,36 Enligt vår mening är det bara avancerade NMS-fall – med extrema temperaturhöjningar, stelhet och bevis på systemisk hypermetabolism – nytta av dantrolenbehandling.1,2
ECT har använts framgångsrikt för att minska dödligheten från NMS och andra katatoniska spektrumsjukdomar. Det används vanligtvis efter stödjande terapi och psykofarmakologiska ingrepp misslyckas.2,15,16,27,37 ECT för akut NMS består vanligtvis av en serie av 6 till 10 behandlingar med bilateral elektrodplacering. Daglig ECT kan behövas inledningsvis.15
ÄR ANTIPSYKOTIKA KONTRAINDIKERADE FÖLJANDE AV NMS-EPISOD?
NMS-återfallets frekvens vid återbehandling med ett antipsykotiskt medel har varierat.38 Vi uppskattar att upp till 30 % av patienterna kan löpa risk för NMS-återfall när de utmanas med ett antipsykotiskt medel.1 Genom att följa lämpliga försiktighetsåtgärder (tabell 2) kan du dock säkert behandla de flesta patienter som behöver fortsatt antipsykotisk behandling.1,2
När du startar om behandlingen , kan ett antipsykotiskt läkemedel med lägre styrka från en annan kemisk klass vara ett säkrare alternativ än att försöka utlösa medlet, enligt retrospektiva analyser av begränsad tillgänglig data. En patient som utvecklar NMS på en FGA kan dra nytta av en SGA-studie, även om en viss risk för återfall kvarstår.1,10
Tabell 2 Återinföra antipsykotika efter en NMS-episod
Kontrollera noggrannheten för diagnosen av en tidigare NMS-episod
Dokumentindikationer för antipsykotiska läkemedel
Diskutera risker och fördelar, inklusive risk för återfall, med patient och familj
Överväg alternativa farmakologiska medel
Minimera riskfaktorer (Tabell 1)
Tillåt ≥2 veckor (≥4 veckor för långverkande injicerbara läkemedel) efter att en NMS-episod har lösts innan du utmanar
Välj FGA eller SGA med låg potens
Förskriv en initial testdos
Övervaka vitala tecken och neurologisk status
Titrera doser gradvis
FGA: första generationens antipsykotika;
SGA: andra generationens antipsykotika
Källa: Referenser 1,2
Relaterade resurser
• Informationstjänst för malignt neuroleptikasyndrom. www.nmsis.org.
• Zarrouf FA, Bhanot V. Neuroleptiskt malignt syndrom: låt inte din vakt misslyckas ännu. Aktuell psykiatri 2007; 6 (8): 89-95.
Läkemedelsmärken
Amantadine • Symmetrel
Bromocriptine • Parlodel
Klorpromazin • Thorazine
Dantrolene • Dantrium®
flufenazin • Prolixin
Haloperidol • Haldol
Lorazepam • Ativan
Loxapin • Loxitan
Perphenazine • Trilafon
Prochlorperazine • Compazine, Compro
Promethazine • Phenergan
Thioridazine • Mellaril
Utlämnande
Dr. Strawn är ett American Psychiatric Institute for Research and Education (APIRE) / Janssen Scholar.
Dr. Keck har fått forskningsstöd från eller tjänstgjort som konsult för Abbott Laboratories, American Diabetes Association, AstraZeneca Pharmaceuticals, Bristol-Myers Squibb, GlaxoSmithKline, Eli Lilly and Company, Janssen Pharmaceutica, National Institute of Mental Health, National Institute of Drug Abuse, Pfizer , Stanley Medical Research Institute och UCB Pharma.
Dr. Caroff har fått forskningsstöd från Bristol-Myers Squibb, Ortho-McNeil Neurologics och Pfizer.
- Caroff SN. Malignt neuroleptiskt syndrom. I: Mann SC, Caroff SN, Keck PE Jr, Lazarus A, eds. Malignt neuroleptiskt syndrom och relaterade tillstånd 2: a upplagan. Washington, DC: American Psychiatric Publishing Inc; 2003; 1-44.
- Strawn JR, Keck PE Jr, Caroff SN. Malignt neuroleptiskt syndrom Am J Psychiatry 2007; 164: 870–6.
- Keck PE Jr, Pope HG Jr, Cohen BM, et al. Riskfaktorer för malignt neuroleptiskt syndrom Arch Gen Psychiatry 1989; 46: 914–18.
- Rosebush PI, Stewart TD. En prospektiv analys av 24 episoder av malignt neuroleptiskt syndrom Am J Psychiatry 1989; 146: 717-25.
- Berardi D, Amore M, Keck PE Jr, et al. Kliniska och farmakologiska riskfaktorer för malignt neuroleptiskt syndrom: en fallkontrollstudie. Biol Psychiatry 1998; 44: 748–54.
- White DA, Robins AH. Catatonia: förbud mot det maligna neuroleptiska syndromet Br J Psychiatry 1991; 158: 419-21.
- Rosebush PI, Mazurek MF. Serumjärn och malignt neuroleptiskt syndrom. Lancet 1991; 338: 149–51.
- Lee JW. Serumjärn i kataton och malignt neuroleptikasyndrom Biol Psychiatry 1998; 44: 499–507.
- Ananth J, Parameswaran S, Gunatilake S, et al. Malignt neuroleptiskt syndrom och atypiska antipsykotiska läkemedel J Clin Psychiatry 2004; 65: 464–70.
- Caroff SN, Mann SC, Campbell EC. Atypiska antipsykotika och neuroleptiskt malignt syndrom Psychiatr Ann 2000; 30: 314–21.
- Hasan S, Buckley P. Nya antipsykotika och neuroleptiskt malignt syndrom Am J Psychiatry 1998; 155: 1113–16.
- Mann SC, Caroff SN, Fricchione G, Campbell EC. Central dopaminhypoaktivitet och patogenesen av malignt neuroleptiskt syndrom Psychiatr Ann 2000; 30: 363–74.
- Faktor SA, Santiago A. Parkinsonism-hyperpyrexi syndrom vid Parkinsons sjukdom. I: Frucht SJ, Fahn S, red. . Rörelse störningar nödsituationer: diagnos och behandling. Totowa, NJ: Humana Press; 2005; 29-40.
- Nisijima K, Ishiguro T. Cerebrospinalvätskenivåer av monoaminmetaboliter och gamma-aminosmörsyra i neuroleptiskt malignt syndrom. J Psychiatr Res 1995; 27: 233–44.
- Fink M, Taylor MA. Malignt neuroleptiskt syndrom är malign katatoni, vilket motiverar behandlingar som är effektiva för katatoni. Prog Neuropsychopharmacol Biol Psychiatry 2006; 30: 1182–3.
- Fricchione G, Bush G, Fozdar M, et al. Erkännande och behandling av katatoniskt syndrom. J Intensive Care Med 1997; 12: 135–47.
- Philbrick KL, Rummans TA. Malign katatoni. J Neuropsychiatry Clin Neurosci 1994; 6: 1–13.
- Mann SC, Caroff SN, Bleier HR, et al. Dödlig kataton. Am J Psychiatry 1986; 143: 1374–81.
- Koch M, Chandragiri S, Rizvi S, et al. Katatoniska tecken i neuroleptiskt malignt syndrom. Compr Psychiatry 2000; 41: 73–5.
- Lee JW. Laboratoriefynd. I: Caroff SN, Mann SC, Francis A, Fricchoine GL, red. Catatonia: från psykopatologi till neurobiologi Washington, DC: American Psychiatric Press, Inc; 2004; 65-75.
- Lee JW.Katatoniska varianter, hypertermiska extrapyramidala reaktioner och subtyper av malignt neuroleptiskt syndrom. Ann Clin Psychiatry 2007; 19: 9–16.
- Caroff SN, Rosenberg H, Mann SC, et al. Malignt neuroleptiskt syndrom i perioperativ miljö. Am J Anesthesiol 2001; 28: 387–93.
- Gurrera RJ. Sympathoadrenal hyperaktivitet och etiologin av malignt neuroleptiskt syndrom. Am J Psychiatry 1999; 156: 169–80.
- Carroll BT. Den universella fälthypotesen om katatoni och malignt neuroleptiskt syndrom. CNS Spectr 2000; 5: 26–33.
- Weller M, Kornhuber J. En motivering för terapi av NMDA-receptorantagonister för malignt neuroleptiskt syndrom. Med Hypoteser 1992; 38: 329–33.
- Stubner S, Rustenbeck E, Grohmann R, et al. Allvarliga och ovanliga ofrivilliga rörelsestörningar på grund av psykotropa läkemedel. Farmakopsykiatri 2004; 37 (suppl 1): S54 – S64.
- Davis JM, Caroff SN, Mann SC. Behandling av malignt neuroleptiskt syndrom. Psychiatr Ann 2000; 30: 325–31.
- Adityanjee PA, Singh S, Singh G, Ong S. Spektrumbegreppet malignt neuroleptiskt syndrom. Br J Psychiatry 1988; 153: 107–11.
- Woodbury MM, Woodbury MA. Neuroleptikinducerad kataton som ett stadium i utvecklingen mot malignt neuroleptiskt syndrom. J Am Acad Child Adolesc Psychiatry 1992; 31: 1161–4.
- Francis A, Chondragivi S, Rizvi S, et al. Är lorazepam en behandling för malignt neuroleptiskt syndrom? CNS Spectr 2000; 5: 54–7.
- Rosebush PI, Stewart T, Mazurek MF. Behandlingen av malignt neuroleptiskt syndrom. Är dantrolen och bromokriptin användbara tillsatser för stödjande vård? Br J Psychiatry 1991; 159: 709–12.
- Sakkas P, Davis JM, Janicak PG, Wang ZY. Läkemedelsbehandling av det neuroleptiska maligna syndromet. Psychopharmacol Bull 1991; 27: 381–4.
- Rosenberg MR, Green M. Malignt neuroleptiskt syndrom: granskning av svar på terapi. Arch Intern Med 1989; 149: 1927–31.
- Yamawaki S, Morio M, Kazamutsuri G, et al. Klinisk utvärdering och effektiv användning av dantrolennatrium vid malignt neuroleptiskt syndrom. Kiso to Rinsyou (Clinical Reports) 1993; 27: 1045–66.
- Tsutsumi Y, Yamamoto K, Matsuura S, et al. Behandling av malignt neuroleptiskt syndrom med användning av dantrolennatrium. Psychiatry Clin Neurosci 1998; 52: 433–8.
- Reulbach U, Dutsch C, Biermann T, et al. Hantera en effektiv behandling för malignt neuroleptiskt syndrom. Crit Care 2007; 11: R4.
- Troller JN, Sachdev PS. Elektrokonvulsiv behandling av malignt neuroleptiskt syndrom: en översyn och rapportering av fall. Aust N Z J Psychiatry 1999; 33: 650–9.
- Påven HG, Aizley HG, Keck PE Jr, McElroy SL. Malignt neuroleptiskt syndrom: långvarig uppföljning av 20 fall. J Clin Psychiatry 1991; 52: 208–12.