Levidenza empirica chiarisce i fattori di rischio, le cause e gli interventi di prima linea.
Jeffrey R. Strawn, MD
Clinical istruttore di psichiatria, dipartimento di psichiatria, Università di Cincinnati College of Medicine
Paul E. Keck Jr, MD
Professore di psichiatria, dipartimento di psichiatria, Università di Cincinnati College of Medicine, presidente e CEO, Lindner Center of HOPE, Cincinnati, OH
Stanley N. Caroff, MD
Professore di psichiatria, dipartimento di psichiatria, University of Pennsylvania School of Medicine, capo della psichiatria ospedaliera, servizio di psichiatria, Philadelphia VA Medical Centro
La diagnosi e il trattamento della sindrome neurolettica maligna (SNM) sono controversi perché questa sindrome potenzialmente pericolosa per la vita è rara e la sua presentazione varia. Questi fattori rendono difficile valutare i trattamenti in studi clinici controllati e i dati sullefficacia relativa di interventi specifici sono scarsi. Potrebbe essere possibile, tuttavia, sviluppare linee guida di trattamento razionali utilizzando dati clinici empirici.1,2
Questo articolo esamina le prove relative a 6 aspetti controversi della diagnosi e del trattamento NMS:
• fattori di rischio più affidabili
• SNM come disturbo dello spettro
• cosa causa la SNM
• SNM innescata da antipsicotici di prima generazione e di seconda generazione
• interventi di prima linea
• riavvio degli antipsicotici dopo un episodio di SNM.
ESISTONO FATTORI DI RISCHIO AFFIDABILI PER LA SNM?
In piccoli studi caso-controllati, lagitazione, la disidratazione e lesaurimento erano i fattori sistemici più coerentemente trovati ritenuti predisporre i pazienti che assumevano antipsicotici alla SNM (Tabella 1) .3-5 La catatonia e le sindromi cerebrali organiche possono essere fattori di rischio separati.1,6
Studi preliminari hanno anche implicato anomalie del recettore della dopamina causate da polimorfismi genetici o effetti di bassi livelli di ferro sierico.1,7, 8 Studi farmacologici hanno suggerito che dosi più elevate, titolazione rapida e Le iniezioni IM di antipsicotici sono associate ad un aumentato rischio di SNM.3,5 Alcuni studi suggeriscono che dal 15% al 20% dei pazienti con SNM ha una storia di episodi di SNM.1,2 Inoltre, antipsicotici di prima generazione (FGA) ad alta potenza – soprattutto laloperidolo: si presume che comporti un rischio più elevato rispetto ai farmaci a bassa potenza e agli antipsicotici di seconda generazione (SGA), sebbene questa ipotesi rimanga difficile da dimostrare.9-11
Questi fattori di rischio, tuttavia, non sono pratici per la stima del rischio di SNM in un dato paziente perché sono relativamente comuni rispetto al basso rischio di insorgenza di SNM. Per la stragrande maggioranza dei pazienti con sintomi psicotici, i benefici di una farmacoterapia antipsicotica opportunamente indicata supereranno i rischi.
Tabella 1 Cosa aumenta il rischio di SNM?
- Agitazione
- Disidratazione
- Esaurimento
- Basse concentrazioni sieriche di ferro (normale: da 60 a 170 mcg / dL)
Diagnosi
- Storia della SMN
- Catatonia
- Sindromi cerebrali organiche
Sistema nervoso centrale
- Disfunzione del recettore della dopamina
- Disfunzione dei gangli della base
- Disfunzione del sistema nervoso simpatico
Trattamento farmacologico *
- Iniezioni intramuscolari o endovenose
- Antagonisti della dopamina ad alta potenza
- Titolazione rapida della dose
- Dosi elevate
- FGA confrontati con SGA (?)
* Per i singoli pazienti, questi fattori di rischio comuni devono essere nuovamente soppesati i benefici della terapia antipsicotica
FGA: primo -antipsicotici di generazione;
SGA: antipsicotici di seconda generazione; SNM: sindrome neurolettica maligna
Fonte: riferimenti 1-5
LNMS È CORRELATO A PARKINSONISMO, CATATONIA O IPERTERMIA MALIGNA?
Parkinsonismo. Alcuni ricercatori hanno descritto la NMS come una crisi parkinsoniana estrema risultante dal blocco schiacciante delle vie della dopamina nel cervello.1,2,12 In questa visione, la NMS assomiglia alla sindrome parkinsoniana-ipertermia che può verificarsi nei pazienti con malattia di Parkinson a seguito di una efficacia della terapia dopaminergica, che può essere trattata reintegrando gli agenti dopaminergici.13 Le prove a sostegno di questa visione includono:
• I segni parkinsoniani sono una caratteristica cardinale della SNM.
• La sospensione degli agonisti della dopamina fa precipitare la sindrome.
• Tutti i farmaci scatenanti sono antagonisti dei recettori dopaminergici.
• Il rischio di SNM è correlato allaffinità del recettore dopaminergico dei farmaci.
• Gli agonisti dopaminergici possono essere un trattamento efficace.
• Le lesioni nelle vie dopaminergiche producono una sindrome simile.
• I pazienti con SNM hanno dimostrato basse concentrazioni nel liquido cerebrospinale dellacido omovanillico, metabolita della dopamina.14
Catatonia. Fink et al15 e altri16-18 hanno sostenuto in modo convincente che lNMS rappresenta una forma di catatonia maligna indotta da farmaci. Le prove a sostegno di ciò includono:
• I 2 disturbi condividono sintomi neuropsichiatrici.
• I segni catatonici sono comuni nella SNM.19
• La catatonia maligna e la SNM condividono segni fisiologici e di laboratorio.20
• La reintroduzione di antipsicotici può peggiorare acutamente entrambe le condizioni.
• Benzodiazepine e terapia elettroconvulsivante (ECT ) sono trattamenti efficaci per entrambi i disturbi.15-18
Lee21 ha esaminato la relazione tra caratteristiche catatoniche e risposta al trattamento in 14 pazienti con SNM. La maggior parte dei pazienti con sintomi catatonici ha risposto alle benzodiazepine, mentre nessuno di quelli che aveva una presentazione extrapiramidale-ipertermica senza catatonia. Lee ha concluso che la NMS è eterogenea e può manifestarsi in forme catatoniche e non catatoniche che differiscono nella risposta al trattamento.
Ipertermia maligna. Alcuni medici hanno confrontato la SNM con lipertermia maligna causata da anestetici inalatori e succinilcolina.1,2 Le prove includono:
• segni clinici simili di rigidità, ipertermia e ipermetabolismo
• segni fisiologici e di laboratorio simili, come rabdomiolisi
• ipertermia in entrambi che rispondono al dantrolene.
Sebbene i 2 siano simili nella presentazione, lipertermia maligna si verifica durante lintervento e riflette un disturbo farmacogenetico della regolazione del calcio nel muscolo scheletrico. Inoltre, la rigidità nellipertermia maligna non risponde ai miorilassanti ad azione periferica.1,22 Le prove suggeriscono che i pazienti che hanno precedentemente avuto un episodio di SNM non sono a rischio di ipertermia maligna.22
CHE COSÈ LA FISIOPATOLOGIA DI NMS?
La fisiopatologia della NMS è complessa e probabilmente coinvolge linterazione tra più percorsi centrali e sistemici e neurotrasmettitori. Come descritto sopra, prove convincenti suggeriscono che il blocco della dopamina gioca un ruolo centrale.12
Si ritiene che il blocco della dopamina nellipotalamo contribuisca al fallimento termoregolatore, e il blocco nel sistema nigrostriatale probabilmente contribuisce alla rigidità muscolare e allipermetabolismo. La perdita di input dopaminergico al circuito orbitofrontale cingolo-mediale anteriore e al circuito orbitofrontale laterale probabilmente contribuisce ai cambiamenti dello stato mentale e alle caratteristiche catatoniche osservate nellNMS. 12
Tuttavia, alcuni ricercatori hanno proposto ipotesi concorrenti o complementari. Ad esempio, Gurrera 23 ha proposto che i pazienti inclini allo sviluppo di SNM abbiano una vulnerabilità a un sistema nervoso simpatico iperattivo e disregolato, e questo tratto – insieme alla distruzione del sistema dopaminergica indotta da agenti bloccanti la dopamina – produce SNM. Altri ricercatori hanno implicato meccanismi di serotonina, norepinefrina, acido gamma-aminobutirrico e glutaminergico. 1,12,24,25
FGAS O SGAS SONO PIÙ PROBABILI DI CAUSARE NMS?
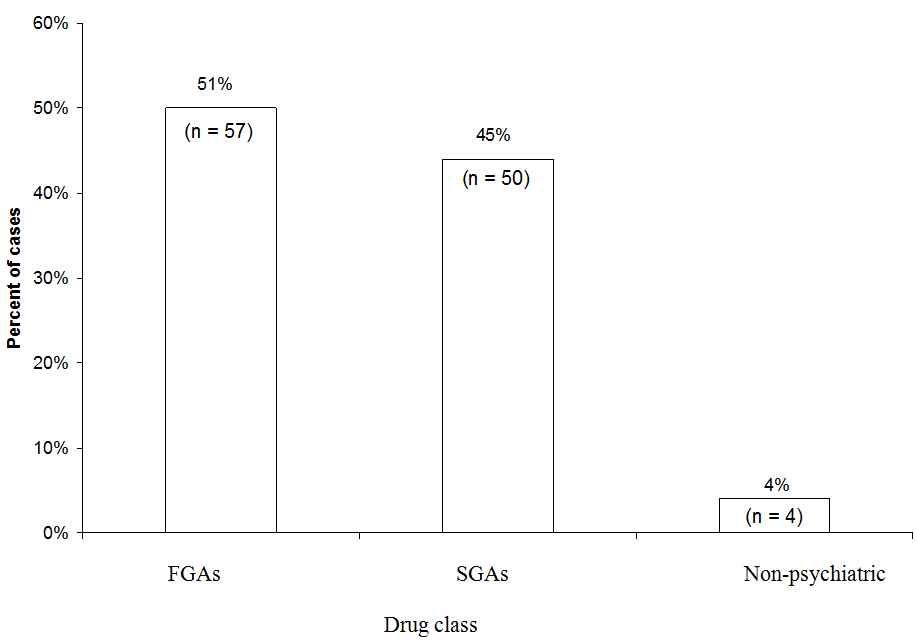
FGA: antipsicotico di prima generazione
SGA: antipsicotico di seconda generazione
Leggermente più casi NMS sono stati attribuiti a FGA (51%) rispetto a SGA (45%) in unanalisi di 111 casi di NMS probabile o definita associati a un singolo farmaco segnalati alla linea diretta NMS dal 1997 al 2006. Laloperidolo FGA ha rappresentato il 44% di tutti i casi. “Medico” si riferisce ai casi in cui un neurolettico è stato utilizzato in un contesto non psichiatrico.
Fonte: dati non pubblicati in archivio presso il Servizio informazioni sulla sindrome neurolettica maligna.
Si presume che la NMS si verifichi meno frequentemente nei pazienti trattati con SGA rispetto a quelli che ricevono FGA, sebbene questa ipotesi non sia dimostrata.Rapporti isolati di SNM sono stati associati a quasi tutti gli SGA.9-11 È difficile dimostrare le passività FGA rispetto a SGA perché:
• NMS è raro.
• Le pratiche di dosaggio possono essere più conservative ora che in passato.
• La maggior parte dei medici è consapevole dei primi segni di NMS.
In uno studio epidemiologico su un ampio database, Stubner et al 26 hanno scoperto che i pazienti che ricevevano SGA avevano un rischio inferiore di SNM rispetto a quelli trattati con aloperidolo.26 In questo studio, il tasso complessivo di SNM era 0,02%.
Dati della hotline NMS. Recentemente abbiamo esaminato quali classi di farmaci erano implicate in 111 casi di NMS segnalati al Neuroleptic Malignant S Hotline del servizio informazioni di yndrome (1-888-NMSTEMP) tra il 1997 e il 2006 (figura). Sono stati inclusi solo casi di NMS certa o probabile (come diagnosticato dai consulenti della hotline) in cui è stato somministrato un singolo antipsicotico. Un po più di casi sono stati attribuiti a FGA (51%) rispetto a SGA (45%). I casi rimanenti sono stati attribuiti a neurolettici utilizzati in contesti medici (come prometazina o proclorperazina).
Poiché ora vengono prescritti meno spesso, le FGA hanno rappresentato un numero sproporzionato di casi di NMS segnalati alla hotline. Laloperidolo ha rappresentato la maggior parte dei casi di FGA e il 44% di tutti i casi. Se avessimo escluso laloperidolo e confrontato il rischio NMS di SGA con solo FGA di potenza intermedia o bassa, il vantaggio relativo degli SGA sarebbe stato perso. Daltra parte, è chiaro che gli SGA comportano ancora un rischio per gli NMS.
Le analisi suggeriscono che le caratteristiche classiche dellNMS associate allSGA – febbre, rigidità muscolare e cambiamenti dello stato autonomo e mentale – vengono mantenute nei pazienti che ricevono SGA, sebbene alcuni potrebbero non sviluppare la rigidità grave e le temperature estreme comuni nei pazienti che ricevono FGA .9-11 Le caratteristiche cliniche più lievi associate agli SGA possono riflettere schemi di prescrizione più conservativi o una maggiore consapevolezza e riconoscimento precoce della SNM, che impedirebbe le presentazioni fulminanti.
QUALI SONO LE PROVE PER TRATTAMENTI NMS SPECIFICI?
NMS è raro, la sua presentazione varia e la sua progressione è imprevedibile. Questi fattori rendono difficile valutare i trattamenti in studi clinici controllati e i dati sullefficacia relativa di interventi specifici sono scarsi.
Anche così, lidea che lNMS rappresenti una variante estrema del parkinsonismo o della catatonia indotta da farmaci suggerisce che lNMS specifico i trattamenti potrebbero essere basati sulla gravità dei sintomi o sulla fase di presentazione. Proponiamo una linea guida di trattamento basata su meccanismi teorici e dati aneddotici.2,27-29
Supporto. Dopo la sospensione immediata del farmaco incriminato, la terapia di supporto è la pietra angolare del trattamento NMS.1,2,27
Per i pazienti che presentano segni e sintomi lievi, possono essere sufficienti una terapia di supporto e un attento monitoraggio clinico. Lipertermia estrema richiede misure di rianimazione e raffreddamento del volume, cure mediche intensive e un attento monitoraggio delle complicanze.
Trattamento. Nonostante la mancanza di consenso sui trattamenti farmacologici per la SNM non complicata, circa il 40% dei pazienti con SNM acuta riceve trattamenti farmacologici.2
Lorazepam, da 1 a 2 mg per via parenterale, è una ragionevole terapia di prima linea per la SNM, specialmente nei soggetti con caratteristiche catatoniche.4,15-18,21,30,31 Alcuni ricercatori raccomandano dosi più elevate.15 Le benzodiazepine sono preferite se è richiesta la sedazione nei pazienti con SNM agitata.4,15-18
Gli agenti dopaminergici come la bromocriptina e lamantadina aumentano la dopaminergica trasmissione per invertire i sintomi parkinsoniani e sono stati segnalati per ridurre il tempo di recupero e dimezzare i tassi di mortalità se usati da soli o in combinazione con altri trattamenti.13,27,32,33 La rapida interruzione di questi agenti può provocare sintomi di rimbalzo, sebbene ciò possa essere vero per qualsiasi trattamento farmacologico specifico dellNMS.1,31,32
Il dantrolene disaccoppia laccoppiamento eccitazione-contrazione migliorando il sequestro del calcio nel reticolo sarcoplasmatico nel muscolo scheletrico ed è stato noi ed per trattare i sintomi ipermetabolici dellNMS. Alcune revisioni hanno riscontrato un miglioramento fino all80% dei pazienti con SNM trattati con dantrolene in monoterapia.27,32-35 Rispetto alla terapia di supporto, il tempo per il recupero può essere ridotto e la mortalità diminuita di quasi la metà quando il dantrolene è usato da solo o in combinazione con altri farmaci.
Non tutti i casi clinici hanno dimostrato che dantrolene, benzodiazepine o agonisti dopaminergici sono efficaci nel trattamento della SNM.31,36 A nostro avviso, solo i casi avanzati di SNM, con aumenti estremi della temperatura, gravi rigidità e evidenza di ipermetabolismo sistemico: traggono vantaggio dal trattamento con dantrolene.1,2
LECT è stato utilizzato con successo per ridurre la mortalità da SNM e altri disturbi dello spettro catatonico. Di solito è impiegato dopo che la terapia di supporto e gli interventi psicofarmacologici falliscono.2,15,16,27,37 LECT per la SNM acuta consiste tipicamente in una serie di 6-10 trattamenti con posizionamento bilaterale degli elettrodi. Inizialmente potrebbe essere necessario un ECT giornaliero.15
GLI ANTIPSICOTICI SONO CONTROINDICATI A SEGUITO DI UN EPISODIO DI SNM?
Il tasso di recidiva di SNM durante il ritrattamento con un antipsicotico è variato.38 Stimiamo che fino a 30 La% dei pazienti può essere a rischio di recidiva della SNM quando viene nuovamente somministrato un antipsicotico.1 Tuttavia, seguendo adeguate precauzioni (Tabella 2), è possibile trattare in sicurezza la maggior parte dei pazienti che richiedono una terapia antipsicotica continua.1,2
Quando si ricomincia il trattamento , secondo le analisi retrospettive di dati disponibili limitati, un antipsicotico di potenza inferiore proveniente da una classe chimica diversa può essere unopzione più sicura rispetto a ritentare lagente attivante. Un paziente che sviluppa NMS su una FGA potrebbe trarre beneficio da uno studio SGA, sebbene permanga un certo rischio di recidiva.1,10
Tabella 2 Reintroduzione di antipsicotici dopo un episodio di SNM
Ricontrollare laccuratezza della diagnosi di un precedente episodio di SNM
Documentare le indicazioni per farmaci antipsicotici
Discutere rischi e benefici, incluso il rischio di recidiva, con il paziente e la famiglia
Considerare agenti farmacologici alternativi
Ridurre al minimo i fattori di rischio (Tabella 1)
Attendere ≥2 settimane (≥4 settimane per i farmaci iniettabili a lunga durata dazione) dopo che un episodio di SNM si risolve prima di riprendere la terapia
Selezionare FGA o SGA a bassa potenza
Prescrivere una dose di prova iniziale
Monitorare i segni vitali e lo stato neurologico
Titolare dosi gradualmente
FGA: antipsicotici di prima generazione;
SGA: antipsicotici di seconda generazione
Fonte: Riferimenti 1,2
Risorse correlate
• Servizio di informazioni sulla sindrome neurolettica maligna. www.nmsis.org.
• Zarrouf FA, Bhanot V. Sindrome neurolettica maligna: non abbassare ancora la guardia. Current Psychiatry 2007; 6 (8): 89-95.
Marchi di farmaci
Amantadina • Symmetrel
Bromocriptina • Parlodel
Chlorpromazine • Thorazine
Dantrolene • Dantrium®
Flufenazina • Prolixin
Haloperidol • Haldol
Lorazepam • Ativan
Loxapine • Loxitane
Perfenazine • Trilafon
Prochlorperazine • Compazine, Compro
Prometazina • Phenergan
Tioridazina • Mellaril
Divulgazione
Dr. Strawn è un American Psychiatric Institute for Research and Education (APIRE) / Janssen Scholar.
Dr. Keck ha ricevuto supporto per la ricerca o è stato consulente per Abbott Laboratories, American Diabetes Association, AstraZeneca Pharmaceuticals, Bristol-Myers Squibb, GlaxoSmithKline, Eli Lilly and Company, Janssen Pharmaceutica, National Institute of Mental Health, National Institute of Drug Abuse, Pfizer , Stanley Medical Research Institute e UCB Pharma.
Dr. Caroff ha ricevuto il sostegno della ricerca da Bristol-Myers Squibb, Ortho-McNeil Neurologics e Pfizer.
- Caroff SN. Sindrome neurolettica maligna In: Mann SC, Caroff SN, Keck PE Jr, Lazarus A, eds. Sindrome neurolettica maligna e condizioni correlate 2a ed. Washington, DC: American Psychiatric Publishing Inc; 2003; 1-44.
- Strawn JR, Keck PE Jr, Caroff SN. Sindrome neurolettica maligna Am J Psychiatry 2007; 164: 870–6.
- Keck PE Jr, Pope HG Jr, Cohen BM, et al. Fattori di rischio per la sindrome neurolettica maligna Arch Gen Psychiatry 1989; 46: 914-18.
- Rosebush PI, Stewart TD. Unanalisi prospettica di 24 episodi di sindrome neurolettica maligna Am J Psychiatry 1989; 146: 717–25.
- Berardi D, Amore M, Keck PE Jr, et al. Fattori di rischio clinici e farmacologici per la sindrome neurolettica maligna: uno studio caso-controllo. Biol Psychiatry 1998; 44: 748–54.
- White DA, Robins AH. Catatonia: presagio della sindrome neurolettica maligna Br J Psychiatry 1991; 158: 419–21.
- Rosebush PI, Mazurek MF. Ferro sierico e sindrome neurolettica maligna. Lancet 1991; 338: 149–51.
- Lee JW. Il ferro sierico nella catatonia e nella sindrome neurolettica maligna Biol Psychiatry 1998; 44: 499–507.
- Ananth J, Parameswaran S, Gunatilake S, et al. Sindrome neurolettica maligna e farmaci antipsicotici atipici J Clin Psychiatry 2004; 65: 464–70.
- Caroff SN, Mann SC, Campbell EC. Antipsicotici atipici e sindrome neurolettica maligna Psychiatr Ann 2000; 30: 314–21.
- Hasan S, Buckley P. Novel antipsicotici e sindrome neurolettica maligna Am J Psychiatry 1998; 155: 1113–16.
- Mann SC, Caroff SN, Fricchione G, Campbell EC. Ipoattività della dopamina centrale e la patogenesi della sindrome neurolettica maligna Psychiatr Ann 2000; 30: 363-74.
- Factor SA, Santiago A. Sindrome di Parkinsonismo-iperpiressia nella malattia di Parkinson. In: Frucht SJ, Fahn S, eds . Emergenze di disturbi del movimento: diagnosi e trattamento. Totowa, NJ: Humana Press; 2005; 29-40.
- Nisijima K, Ishiguro T. Livelli del fluido cerebrospinale dei metaboliti delle monoamine e dellacido gamma-aminobutirrico nella sindrome neurolettica maligna. J Psychiatr Res 1995; 27: 233–44.
- Fink M, Taylor MA. La sindrome neurolettica maligna è la catatonia maligna, che garantisce trattamenti efficaci per la catatonia. Prog Neuropsychopharmacol Biol Psychiatry 2006; 30: 1182–3.
- Fricchione G, Bush G, Fozdar M, et al. Riconoscimento e trattamento della sindrome catatonica. J Intensive Care Med 1997; 12: 135–47.
- Philbrick KL, Rummans TA. Catatonia maligna. J Neuropsychiatry Clin Neurosci 1994; 6: 1–13.
- Mann SC, Caroff SN, Bleier HR, et al. Catatonia letale. Am J Psychiatry 1986; 143: 1374–81.
- Koch M, Chandragiri S, Rizvi S, et al. Segni catatonici nella sindrome neurolettica maligna. Compr Psychiatry 2000; 41: 73–5.
- Lee JW. Risultati di laboratorio. In: Caroff SN, Mann SC, Francis A, Fricchoine GL, eds. Catatonia: dalla psicopatologia alla neurobiologia Washington, DC: American Psychiatric Press, Inc; 2004; 65-75.
- Lee JW.Varianti catatoniche, reazioni extrapiramidali ipertermiche e sottotipi di sindrome neurolettica maligna. Ann Clin Psychiatry 2007; 19: 9-16.
- Caroff SN, Rosenberg H, Mann SC, et al. Sindrome neurolettica maligna in ambito perioperatorio. Am J Anesthesiol 2001; 28: 387–93.
- Gurrera RJ. Iperattività simpato-surrenalica ed eziologia della sindrome neurolettica maligna. Am J Psychiatry 1999; 156: 169–80.
- Carroll BT. Lipotesi di campo universale della catatonia e della sindrome neurolettica maligna. CNS Spectr 2000; 5: 26–33.
- Weller M, Kornhuber J. Un razionale per la terapia con antagonisti del recettore NMDA della sindrome neurolettica maligna. Med Hypotheses 1992; 38: 329–33.
- Stubner S, Rustenbeck E, Grohmann R, et al. Disturbi del movimento involontario gravi e non comuni dovuti a farmaci psicotropi. Pharmacopsychiatry 2004; 37 (suppl 1): S54-S64.
- Davis JM, Caroff SN, Mann SC. Trattamento della sindrome neurolettica maligna. Psychiatr Ann 2000; 30: 325–31.
- Adityanjee PA, Singh S, Singh G, Ong S. Spectrum concept of neuroleptic malignant syndrome. Br J Psychiatry 1988; 153: 107–11.
- Woodbury MM, Woodbury MA. Catatonia indotta da neurolettici come stadio della progressione verso la sindrome neurolettica maligna. J Am Acad Child Adolesc Psychiatry 1992; 31: 1161–4.
- Francis A, Chondragivi S, Rizvi S, et al. Il lorazepam è un trattamento per la sindrome neurolettica maligna? CNS Spectr 2000; 5: 54–7.
- Rosebush PI, Stewart T, Mazurek MF. Il trattamento della sindrome neurolettica maligna. Il dantrolene e la bromocriptina sono utili aggiunte alla terapia di supporto? Br J Psychiatry 1991; 159: 709–12.
- Sakkas P, Davis JM, Janicak PG, Wang ZY. Trattamento farmacologico della sindrome neurolettica maligna. Psychopharmacol Bull 1991; 27: 381–4.
- Rosenberg MR, Green M. Neuroleptic malignant syndrome: review of response to therapy. Arch Intern Med 1989; 149: 1927–31.
- Yamawaki S, Morio M, Kazamutsuri G, et al. Valutazione clinica e uso efficace del dantrolene sodico nella sindrome neurolettica maligna. Kiso to Rinsyou (Clinical Reports) 1993; 27: 1045–66.
- Tsutsumi Y, Yamamoto K, Matsuura S, et al. Il trattamento della sindrome neurolettica maligna con dantrolene sodico. Psychiatry Clin Neurosci 1998; 52: 433–8.
- Reulbach U, Dutsch C, Biermann T, et al. Gestire un trattamento efficace per la sindrome neurolettica maligna. Crit Care 2007; 11: R4.
- Troller JN, Sachdev PS. Trattamento elettroconvulsivante della sindrome neurolettica maligna: una revisione e un rapporto di casi. Aust N Z J Psychiatry 1999; 33: 650-9.
- Pope HG, Aizley HG, Keck PE Jr, McElroy SL. Sindrome neurolettica maligna: follow-up a lungo termine di 20 casi. J Clin Psychiatry 1991; 52: 208–12.