Det er din første dag som kontorist i akuttmottaket, og personalet ditt har bedt deg om å se en 80 år gammel pasient med kjent KOLS som presenterer med økende kortpustethet. Han minner deg om å sjekke pasientmonitoren når du går inn for å lete etter eventuelle abnormiteter og for å registrere et nytt sett med vitaliteter på diagrammet.
Pasientovervåker kan være overveldende tidlig i treningen når du er ikke helt sikker på hva du ser på. Det er så mange tall, bølgeformer og lyder – hvordan skal du vite hva er hva? Når du er i en travel beredskapsavdeling, er det viktig å være kjent med hvordan en typisk pasientmonitor ser ut og hvordan du tolker alle komponentene. Å kjenne det grunnleggende om tolkning av pasientmonitor og plassering av EKG-ledere kan gjøre en junior kontorist til et verdifullt medlem av legevaktteamet.
Her er et eksempel på en pasientmonitor. Det typiske oppsettet inkluderer de numeriske vitale tegnene til høyre og bølgeformene til venstre, noe som gir deg en generell oversikt over pasientens sanntids vitaler.
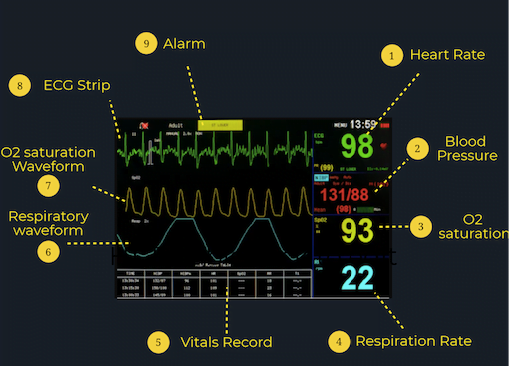
Hva tallene betyr:
Ulike pasientmonitorer kan registrere og spore et bredt utvalg av informasjon, men nesten alle pasientmonitorer vil registrere disse viktige vitale tegnene :
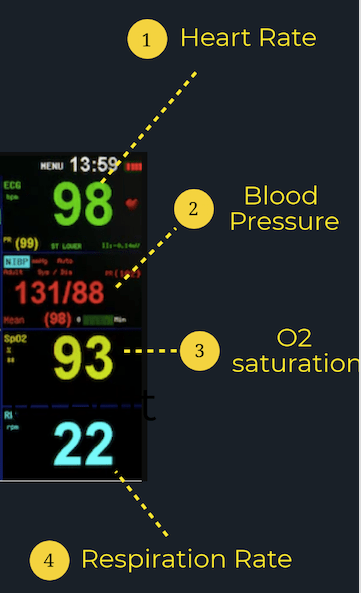
Hjertefrekvens (HR): Hjertefrekvensen presenteres vanligvis øverst på skjermen i grønt. Nummeret vil bli identifisert med en «HR» eller «PR» (pulsfrekvens) ved siden av eller like over den, og presenteres i slag per minutt (bpm). En normal voksen har en hvilepuls mellom 60-100 bpm.
Blodtrykk (BP): Pasientens blodtrykk presenteres vanligvis på skjermen under «SYST» eller «SYS» for systolisk og «DIAS» eller «DIA» for diastolisk. En gjennomsnittlig BP er rundt 120/80.
Oksygenmetning (SpO2): Pasientens oksygenmetning vil være plassert på monitoren under «SpO2» og er et mål på mengden oksygen i pasientens blod. En normal O2-metning er 95% eller mer ; Det er imidlertid viktig å huske at noen populasjoner som de med KOLS har en lavere normal cutoff.
Respiratory Rate (RR): Se etter pasientens respirasjonsfrekvens under «RR» på pasientmonitoren. Det rapporteres i pust per minutt, med normale verdier mellom 12 og 20. Dette tallet er imidlertid ikke veldig nøyaktig, spesielt ettersom pasientens puste går raskere eller langsommere.
Hva linjene betyr:
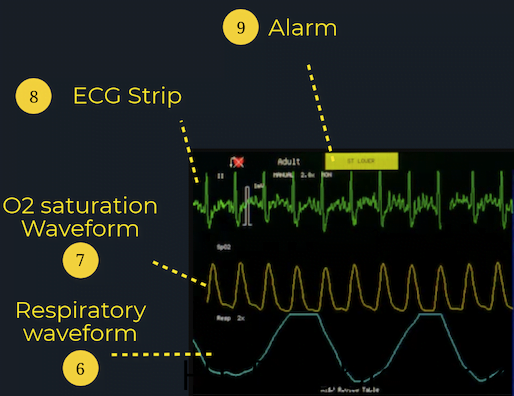
EKG-avlesning: EKG-avlesningen på pasientmonitoren er ikke ment for detaljert EKG-analyse, da den vanligvis bare representerer en avledning (oftest avledning II). I stedet er det mest nyttig for å veilede akutte gjenopplivninger eller håndtere arytmier, siden det kan gi deg litt informasjon om hjertets elektriske aktivitet og dets funksjonsnivå. Hvis du har noen bekymringer angående pasientens hjertefunksjon, må du få et 12-avlednings-EKG! Å kjenne til de riktige blyplasseringene for 5-punkts hjerteskjermer og 12-avlednings-EKG er også en viktig ferdighet for juniorelever i ED. Hvis du vil ha ressurser til å vurdere leadplasseringer, kan du sjekke ut CanadiEM Frontline Primer eller dette blogginnlegget av Life in the Fast Lane for en grundig forklaring.
SpO2 Waveform: SpO2-kurven lar klinikere bestemme om det er noen problemer med sirkulasjon eller perifer perfusjon. Hver topp av SpO2-bølgeformen skal korrelere med et hjerteslag på EKG-bølgeformen med de samme intervallene, siden oksygenert blod pumpes ut av hjertet med hvert hjerterytme.
Åndedrettsbølgeform: «RESP» -bølgeformen på skjermen er nyttig for klinikere å overvåke eventuelle luftveisproblemer som apné eller dyspné.
Hva alarmen betyr:
Hvis noen av de vitale tegnene faller utenfor det normale, vil pasientmonitoren varsle klinikere ved å slå alarm og blinke et varsel på skjermen. Selv om alarmen kan indikere et alvorlig problem, for eksempel et plutselig fall i O2 metning eller BP, er det viktig å merke seg at bare fordi alarmen går ikke alltid betyr at det er et klinisk problem. En av de vanligste årsakene til at alarmen går, er fordi en av sensorene ikke er motta informasjon. Skjermen viser kanskje ingen avlesning, en svingende numerisk verdi eller bølgeform, eller en avlesning som ikke samsvarer med det kliniske bildet. Sørg alltid for at alle ledningene og sonderne er riktig festet og sikret! Det er også vanlig for alarm for å antyde Vfib, men pasienten kan bare bevege seg (eller sei zing).Men hvis du noen gang er opptatt av verdiene eller avlesningene som presenteres på pasientmonitoren, må du sjekke pasienten og finne eldre beboer eller ansatte så snart som mulig. Det er bedre å være trygg enn beklager!
Til slutt gjør juniorelever noen ganger feilen ved å fokusere for mye på ett unormalt tall. Hvis et vitalt tegn ligger utenfor de normale grensene, kan dette indikere et problem; det kan imidlertid også være en outlier. Husk at pasientens HR kan være forhøyet på grunn av smerte, hvitt kappesyndrom eller sterke følelser. På samme måte kan en BP endre seg på grunn av pasientens posisjon eller hydratiseringsstatus. Som et resultat er det viktig å huske å alltid tolke vitale tegn sammen og i sammenheng med pasientens kliniske bilde og vurdere mange mulige forklaringer på hvorfor vitaliteten er unormal.

Last ned denne infografikken til holde med deg i ED eller på avdelingene for en rask oppfriskning på farta!
Gjennomgang med personalet
Jeg har et kjærlighets- / hatforhold med skjermen. Jeg husker som junior medisinstudent min første dag på barn da jeg tok meg av en 6 måneder gammel gutt. I løpet av rundene mine begynte skjermen plutselig alarmerende. Pulsen hans var 140! Uttrykket mitt skremte moren hans, og hun og jeg løp ut for å hente sykepleierne og en barnelege. Det viser seg at 140 bare er den øvre grensen for tegn for tweets og er helt normalt for det aldersområdet. Jeg ble ført på villspor av den skjermen, og den skapte en tiårs lang feide.
Nå har jeg satt pris på det litt mer; med kjennskap har jeg lært at alarmene er en påminnelse for deg om å sjekke pasienten. Husk at alle tall som ikke passer med det du ser trenger nærmere undersøkelse. Den automatiserte BP kan påvirkes av en rekke faktorer, men noen ganger kan den lave lesingen være en melding. Jeg hadde en 80 år gammel mann med en avlesning på 60/40, og hver påfølgende lesing var 120/80. Han endte opp med å passere fra en sprukket abeurinal aneurisme innen 30 minutter. Andre ganger kan lesingen være helt falsk, så pass på trender.
Åndedrettsfrekvensen er i det hele tatt upålitelig. Mål alltid RR manuelt, da det er den mest følsomme indikatoren på sykdom, og maskinens måling er vanligvis feil (med mindre vi snakker om en pasient i en ventilator).
Sykepleierne er en flott ressurs på skjermer – de har massevis av triks for å sette opp, tolke og modifisere skjermen, og jeg vil oppfordre deg til å be dem om å dele sin kunnskap. Husk, mange sykehus har varierte oppsett, så selv om de i utgangspunktet gjør det samme, er menyene og oppsettet sannsynligvis forskjellige. hastigheten, dette strekker ut EKG og kan hjelpe til med å skille raskere rytmer – det kan bidra til å trekke ut sagetannene i atrieflagren. Det kan bidra til å skille SVT vs Sinus tach. Tilbring tid med skjermen, så gir den deg hemmelighetene.

- Bio
- Siste innlegg

Megan Chu


Siste innlegg av Megan Chu (se alle)
- Ber om konsultasjoner i beredskapsavdelingen – 21. juli , 2020
- Hvordan lese pasientmonitorer – 23. juni 2020