Dovezile empirice clarifică factorii de risc, cauzele și intervențiile de primă linie.
Jeffrey R. Strawn, MD
Clinic instructor în psihiatrie, departamentul de psihiatrie, Universitatea din Cincinnati College of Medicine
Paul E. Keck Jr, MD
profesor de psihiatrie, departamentul de psihiatrie, Universitatea din Cincinnati College of Medicine, președinte și CEO, Lindner Center of HOPE, Cincinnati, OH
Stanley N. Caroff, MD
profesor de psihiatrie, departamentul de psihiatrie, Facultatea de Medicină a Universității din Pennsylvania, șef de psihiatrie internată, serviciu de psihiatrie, Philadelphia VA Medical Center
Diagnosticul și tratamentul sindromului neuroleptic malign (SMN) sunt controversate, deoarece acest sindrom care pune viața în pericol este rar și prezentarea acestuia variază. Acești factori fac dificilă evaluarea tratamentelor în studiile clinice controlate, iar datele despre eficacitatea relativă a intervențiilor specifice sunt rare. Este posibil, totuși, să se elaboreze ghiduri de tratament rațional folosind date clinice empirice. > • SNM ca tulburare de spectru
• ce cauzează SMN
• SNM declanșat de antipsihotice de primă generație vs de generația a doua
• intervenții de primă linie
• repornirea antipsihoticelor după un episod de SMN.
EXISTĂ FACTORI DE RISC FIABILI PENTRU SMN?
În mici studii controlate de caz, agitația, deshidratarea și epuizarea au fost cei mai constanți factori sistemici considerați că predispun pacienții care iau antipsihotice la SMN (Tabel 1) .3-5 Catatonia și sindroamele organice ale creierului pot fi factori de risc separați.1,6
Studiile preliminare au implicat, de asemenea, anomalii ale receptorilor de dopamină cauzate de polimorfisme genetice sau efectele fierului seric scăzut.1,7, 8 Studiile farmacologice au sugerat că doze mai mari, titrare rapidă și Injecțiile IM de antipsihotice sunt asociate cu un risc crescut de SMN3,5. Unele studii sugerează că 15% până la 20% dintre pacienții cu SMN au antecedente de episoade de SMN. 1,2 În plus, antipsihotice de primă generație (FGA) cu potență ridicată – în special haloperidolul – se presupune că prezintă un risc mai mare decât medicamentele cu potență scăzută și antipsihoticele de a doua generație (SGA), deși această ipoteză rămâne dificil de dovedit.9-11
Totuși, acești factori de risc nu sunt practici pentru estimarea riscului SMN la un anumit pacient, deoarece acestea sunt relativ frecvente în comparație cu riscul scăzut de apariție a SMN. Pentru marea majoritate a pacienților cu simptome psihotice, beneficiile farmacoterapiei antipsihotice indicate în mod corespunzător vor depăși riscurile.
Tabelul 1 Ce crește riscul SMN?
- Agitație
- Deshidratare
- Epuizare
- Concentrații scăzute de fier în ser (normal: 60 până la 170 mcg / dL)
Diagnostic
- Istoricul NMS
- Catatonia
- Sindroame organice ale creierului
Sistemul nervos central
- Disfuncția receptorului dopaminei
- Disfuncția ganglionilor bazali
- Disfuncția sistemului nervos simpatic
Tratament farmacologic *
- Injecții intramusculare sau intravenoase
- Antagoniști de dopamină cu potență ridicată
- Titrare rapidă a dozei
- Doze mari
- FGA comparativ cu SGA (?)
* Pentru pacienții individuali, acești factori de risc obișnuiți trebuie să fie cântăriți din nou beneficiile terapiei antipsihotice
FGA: mai întâi antipsihotice de generație;
SGA: antipsihotice de a doua generație; SNM: sindrom neuroleptic malign
Sursă: Referințe 1-5
ESTE NUMELE LEGATE DE PARKINSONISM, CATATONIA, SAU HIPERTERMIA MALINĂ?
Parkinsonism. Unii cercetători au descris SMN ca fiind o criză parkinsoniană extremă rezultată din blocarea covârșitoare a căilor dopaminei din creier.1,2,12 În această perspectivă, SMN seamănă cu sindromul parkinsonian-hipertermie care poate apărea la pacienții cu boala Parkinson după întreruperea bruscă sau pierderea eficacitatea terapiei dopaminergice, care poate fi tratată prin reinstituirea agenților dopaminergici.13 Dovezile care susțin acest punct de vedere includ:
• Semnele parkinsoniene sunt o caracteristică cardinală a SMN.
• Retragerea agoniștilor dopaminergici precipită sindromul.
• Toate medicamentele declanșatoare sunt antagoniști ai receptorilor dopaminei.
• Riscul de SNM se corelează cu afinitatea receptorilor dopaminici ai medicamentelor.
• Agoniștii dopaminergici pot fi un tratament eficient.
• Leziunile din căile dopaminergice produc un sindrom similar.
• Pacienții cu SMN au demonstrat concentrații scăzute de lichid cefalorahidian al metabolitului dopaminei acid homovanilic.14
Catatonie. Fink et al15 și alții16-18 au susținut convingător că NMS reprezintă o formă de catatonie malignă indusă de medicamente. Dovezile care susțin acest lucru includ:
• Cele două tulburări au simptome neuropsihiatrice.
• Semnele catatonice sunt frecvente în NMS.19
• Catatonia malignă și NMS au semne fiziologice și de laborator.20
• Reintroducerea antipsihoticelor poate agrava acut ambele condiții.
• Benzodiazepinele și terapia electroconvulsivantă (ECT) ) sunt tratamente eficiente pentru ambele tulburări.15-18
Lee21 a examinat relația dintre caracteristicile catatonice și răspunsul la tratament la 14 pacienți cu SMN. Majoritatea pacienților cu simptome catatonice au răspuns la benzodiazepine, în timp ce niciunul dintre aceștia nu a avut o prezentare extrapiramidală-hipertermică fără catatonie. Lee a concluzionat că SMN este eterogenă și poate apărea în forme catatonice și noncatatonice care diferă în răspunsul la tratament.
Hipertermie malignă. Unii clinicieni au comparat SNM cu hipertermia malignă cauzată de anestezice inhalatorii și succinilcolină.1,2 Dovezile includ:
• semne clinice similare de rigiditate, hipertermie și hipermetabolism
• semne fiziologice și de laborator similare, cum ar fi rabdomioliza
• hipertermie în ambele reacții la dantrolen.
Deși cele 2 sunt similare în prezentare, hipertermia malignă apare intraoperator și reflectă o tulburare farmacogenetică a reglării calciului în mușchiul scheletic. În plus, rigiditatea hipertermiei maligne nu răspunde la relaxantele musculare cu acțiune periferică.1,22. Dovezile sugerează că pacienții care au experimentat anterior un episod de SMN nu prezintă risc de hipertermie malignă.22
CE ESTE PATOFIZIOLOGIA OF NMS?
Fiziopatologia NMS este complexă și implică probabil interacțiunea între mai multe căi centrale și sistemice și neurotransmițători. Așa cum s-a descris mai sus, dovezi convingătoare sugerează că blocada dopaminei joacă un rol central.12
Se crede că blocarea dopaminei în hipotalamus contribuie la eșecul termoreglării, iar blocada sistemului nigrostriatal contribuie probabil la rigiditatea musculară și la hipermetabolism. Pierderea intrării dopaminergice în circuitul orbitofrontal cingulat-medial anterior și circuitul orbitofrontal lateral contribuie probabil la modificările stării mentale și la caracteristicile catatonice observate în SMN. 12
Cu toate acestea, unii cercetători au propus ipoteze concurente sau complementare. De exemplu, Gurrera 23 a propus că pacienții care sunt predispuși la dezvoltarea SNM au o vulnerabilitate la un sistem nervos simpatic hiperactiv și neregulat, iar această trăsătură – împreună cu întreruperea sistemului dopaminei indusă de agenții de blocare a dopaminei – produce SNM. Alți anchetatori au implicat serotonină, norepinefrină, acid gamma-aminobutiric și mecanisme glutaminergice. 1,12,24,25
ESTE FGAS SAU SGAS MAI PROBABIL DE A CAUZA NMS?
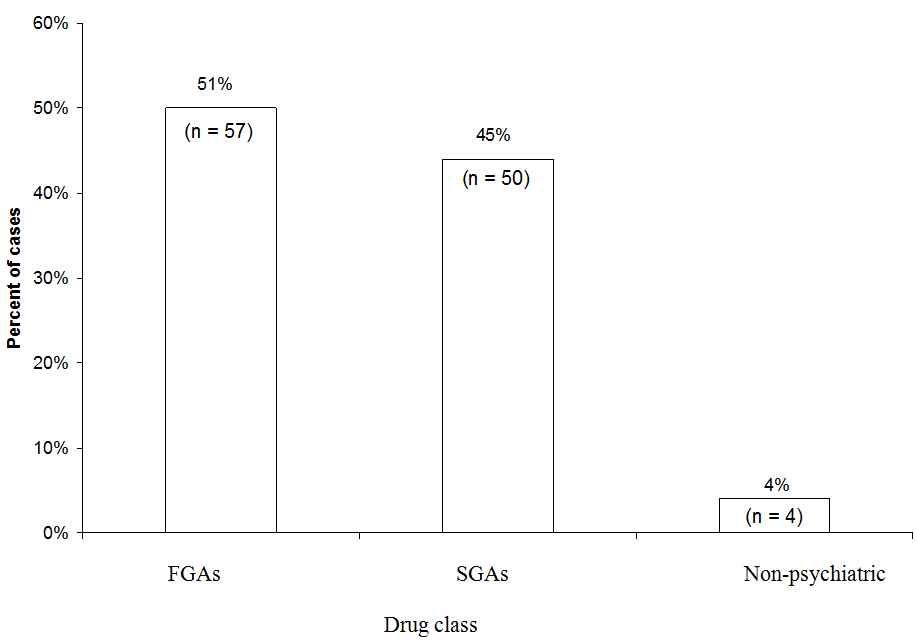
FGA: antipsihotic de prima generație
SGA: antipsihotic de a doua generație
Ușor mai multe cazuri de SMN au fost atribuite FGA-urilor (51%) decât SGA-urilor (45%) într-o analiză a 111 cazuri de SMN probabile sau definite asociate cu un singur medicament raportat la Hotline-ul SMN din 1997 până în 2006. Haloperidolul FGA a reprezentat 44% din toate cazurile. „Medical” se referă la cazurile în care un neuroleptic a fost utilizat într-un cadru non-psihiatric.
Sursă: Date nepublicate în dosar la Serviciul de informații despre sindromul neuroleptic malign.
NMS se presupune că apare mai rar la pacienții tratați cu SGA decât la cei care primesc FGA, deși această ipoteză nu este dovedită. Rapoarte izolate de NMS au fost asociate cu aproape fiecare SGA.9-11. dificil de dovedit datoria FGA față de SGA deoarece:
• NMS este rar.
• Practica de dozare poate fi mai conservatoare acum decât în trecut.
• Majoritatea clinicienilor sunt conștienți de semnele timpurii ale SMN.
Într-un studiu epidemiologic al unei baze de date mari, Stubner et al 26 au constatat că pacienții cărora li s-au administrat SGA aveau un risc mai scăzut de SMN decât cei tratați cu haloperidol.26 În acest studiu, rata generală a SMN a fost 0,02%.
Date hotline NMS. Am examinat recent ce clase de medicamente au fost implicate în 111 cazuri de NMS raportate la S neuroleptic malign Linia de asistență a serviciului de informații despre sindrom (1-888-NMSTEMP) între 1997 și 2006 (Figura). Am inclus doar cazuri de SMN definite sau probabile (după cum au fost diagnosticate de consultanții de linii fierbinți) în care a fost administrat un singur antipsihotic. Puțin mai multe cazuri au fost atribuite FGA (51%) decât SGA (45%). Celelalte cazuri au fost atribuite neurolepticelor utilizate în medici (cum ar fi prometazina sau proclorperazina).
Deoarece sunt prescrise acum mai rar, FGA au reprezentat un număr disproporționat de cazuri de SMN raportate la linia de asistență. Haloperidolul a reprezentat majoritatea cazurilor FGA și 44% din toate cazurile. Dacă am fi exclus haloperidolul și am fi comparat riscul NMS al SGA cu doar FGA cu potență intermediară sau scăzută, avantajul relativ al SGA s-ar fi pierdut. Pe de altă parte, este clar că SGA-urile prezintă încă un risc pentru NMS.Analizele sugerează că caracteristicile clasice asociate SGA ale SNM – febră, rigiditate musculară și modificări ale stării autonome și mentale – sunt păstrate la pacienții care primesc SGA, deși unii ar putea să nu dezvolte rigiditatea severă și temperaturile extreme frecvente la pacienții care primesc FGA. .9-11 Caracteristicile clinice mai ușoare asociate cu SGA pot reflecta modele de prescriere mai conservatoare sau o conștientizare sporită și o recunoaștere mai timpurie a SMN, ceea ce ar împiedica prezentările fulminante.
CARE ESTE Dovezile pentru TRATAMENTELE SPECIFICE ale SMN?
NMS este rar, prezentarea sa variază și progresia sa este imprevizibilă. Acești factori fac dificilă evaluarea tratamentelor în studiile clinice controlate, iar datele despre eficacitatea relativă a intervențiilor specifice sunt rare.
Chiar și așa, noțiunea că SMN reprezintă o variantă extremă a parkinsonismului sau catatoniei induse de medicament sugerează că SMN specifice tratamentele se pot baza pe severitatea simptomelor sau pe stadiul de prezentare. Propunem un ghid de tratament bazat pe mecanisme teoretice și date anecdotice.2,27-29
Suport. După întreruperea imediată a medicamentului contravențional, terapia de susținere este piatra de temelie a tratamentului cu SNM. Hipertermia extremă necesită resuscitare volumică și măsuri de răcire, îngrijire medicală intensivă și monitorizare atentă a complicațiilor.
Tratament. În ciuda lipsei consensului cu privire la tratamentele medicamentoase pentru SMN necomplicată, aproximativ 40% dintre pacienții cu SMN acută primesc tratamente farmacologice.2. Lorazepam, 1 până la 2 mg parenteral, este o terapie rezonabilă de primă linie pentru SMN, în special la persoanele cu caracteristici catatonice.4,15-18,21,30,31 Unii cercetători recomandă doze mai mari.15 Benzodiazepinele sunt preferate dacă este necesară sedarea la pacienții cu SMN agitați.4,15-18
Agenții dopaminergici precum bromocriptina și amantadina stimulează dopaminergic transmiterea la inversarea simptomelor parkinsoniene și au fost raportate că reduc timpul de recuperare și înjumătățesc ratele de mortalitate atunci când sunt utilizate singure sau împreună cu alte tratamente.13,27,32,33 Oprirea rapidă a acestor agenți poate duce la simptome de revenire, deși acest lucru poate fi adevărat pentru orice tratament medicamentos specific al NMS.1,31,32
Dantrolenul decuplează cuplarea excitație-contracție prin îmbunătățirea sechestrării calciului în reticulul sarcoplasmatic din mușchiul scheletic și a fost noi pentru a trata simptomele hipermetabolice ale SNM. Unele recenzii au constatat îmbunătățiri la până la 80% dintre pacienții cu SMN tratați cu monoterapie cu dantrolen.27,32-35 În comparație cu îngrijirea de susținere, timpul până la recuperare poate fi redus – iar mortalitatea a scăzut cu aproape jumătate – atunci când dantrolenul este utilizat singur sau în în combinație cu alte medicamente.
Nu toate rapoartele de caz au arătat că dantrolenul, benzodiazepinele sau agoniștii dopaminergici sunt eficienți în tratarea SNM.31,36 În opinia noastră, doar cazuri avansate de SMN – cu creșteri extreme ale temperaturii, severe rigiditate și dovezi ale hipermetabolismului sistemic – beneficiați de tratamentul cu dantrolen.1,2
ECT a fost utilizat cu succes pentru a reduce mortalitatea prin SMN și alte tulburări ale spectrului catatonic. Se folosește de obicei după terapia de susținere și intervențiile psihofarmacologice eșuează.2,15,16,27,37 ECT pentru SMN acută constă de obicei dintr-o serie de 6 până la 10 tratamente cu plasare bilaterală a electrodului. ECT zilnic poate fi necesar inițial.15
ANTIPSIHOTICII SUNT CONTRAINDICAȚI ÎN URMĂREA UNUI EPISOD NMS?
Rata de recurență a NMS la retratarea cu un antipsihotic a variat.38 Estimăm că până la 30 % dintre pacienți pot prezenta risc de reapariție a SMN atunci când sunt repetați cu un antipsihotic.1. Prin respectarea măsurilor de precauție adecvate (Tabelul 2), totuși, puteți trata în condiții de siguranță majoritatea pacienților care necesită continuarea tratamentului antipsihotic.1,2
Când reporniți tratamentul , un antipsihotic cu potență mai mică dintr-o clasă chimică diferită poate fi o opțiune mai sigură decât reîncercarea agentului declanșator, conform analizelor retrospective ale datelor disponibile limitate. Un pacient care dezvoltă NMS pe un FGA ar putea beneficia de un studiu SGA, deși rămâne un anumit risc de recurență.1,10
Tabelul 2Reintroducerea antipsihoticelor după un episod NMS
Verificați din nou precizia diagnosticului unui episod anterior NMS
Indicațiile documentului pentru medicamente antipsihotice
Discutați despre riscuri și beneficii, inclusiv riscul de recurență, cu pacientul și familia
Luați în considerare agenți farmacologici alternativi
Minimizați factorii de risc (Tabelul 1)
Permiteți ≥ 2 săptămâni (≥ 4 săptămâni pentru medicamentele injectabile cu acțiune îndelungată) după ce un episod de SMN a fost rezolvat înainte de recalificare
Selectați FGA sau SGA cu potență redusă
Prescrieți o doză inițială de testare
Monitorizați semnele vitale și starea neurologică
Titrați doze treptate
FGA: antipsihotice de prima generație;
SGA: antipsihotice de a doua generație
Sursă: Referințe 1,2
Resurse conexe
• Serviciul de informații despre sindromul neuroleptic malign. www.nmsis.org.
• Zarrouf FA, Bhanot V. Sindromul malign neuroleptic: nu vă lăsați încă paza. Current Psychiatry 2007; 6 (8): 89-95.
Denumirile medicamentelor
Amantadină • Symmetrel
Bromocriptină • Parlodel
Clorpromazină • Thorazină
Dantrolen • Dantrium®
Fluphenazine • Prolixin
Haloperidol • Haldol
Lorazepam • Ativan
Loxapine • Loxitane
Perphenazine • Trilafon
Prochlorperazine • Compazine, Compro
Promethazine • Phenergan
Thioridazine • Mellaril
Divulgare
Dr. Strawn este un Institut psihiatric american de cercetare și educație (APIRE) / Janssen Scholar.
Dr. Keck a primit sprijin pentru cercetare de la Abbott Laboratories, American Diabetes Association, AstraZeneca Pharmaceuticals, Bristol-Myers Squibb, GlaxoSmithKline, Eli Lilly and Company, Janssen Pharmaceutica, Institutul Național de Sănătate Mentală, Institutul Național de Abuz de Droguri, Pfizer , Stanley Medical Research Institute și UCB Pharma.
Dr. Caroff a primit sprijin pentru cercetare de la Bristol-Myers Squibb, Ortho-McNeil Neurologics și Pfizer.
- Caroff SN. Sindromul neuroleptic malign. În: Mann SC, Caroff SN, Keck PE Jr, Lazarus A, eds. Sindromul neuroleptic malign și afecțiuni conexe ed. A II-a. Washington, DC: American Psychiatric Publishing Inc; 2003; 1-44.
- Strawn JR, Keck PE Jr, Caroff SN. Sindromul neuroleptic malign Am J Psychiatry 2007; 164: 870-6.
- Keck PE Jr, Pope HG Jr, Cohen BM și colab. Factori de risc pentru sindromul neuroleptic malign Arch Gen Psychiatry 1989; 46: 914-18.
- Rosebush PI, Stewart TD. O analiză prospectivă a 24 de episoade de sindrom neuroleptic malign Am J Psychiatry 1989; 146: 717-25.
- Berardi D, Amore M, Keck PE Jr, și colab. Factori de risc clinici și farmacologici pentru sindromul neuroleptic malign: un studiu caz-control. Biol Psychiatry 1998; 44: 748–54.
- White DA, Robins AH. Catatonie: vestitor al sindromului neuroleptic malign Br J Psychiatry 1991; 158: 419-21.
- Rosebush PI, Mazurek MF. Fierul seric și sindromul neuroleptic malign. Lancet 1991; 338: 149-51.
- Lee JW. Fierul seric în catatonie și sindromul neuroleptic malign Biol Psychiatry 1998; 44: 499-507.
- Ananth J, Parameswaran S, Gunatilake S și colab. Sindromul neuroleptic malign și medicamentele antipsihotice atipice J Clin Psychiatry 2004; 65: 464-70.
- Caroff SN, Mann SC, Campbell EC. Antipsihotice atipice și sindrom neuroleptic malign Psychiatr Ann 2000; 30: 314-21.
- Hasan S, Buckley P. Noi antipsihotice și sindromul neuroleptic malign Am J Psychiatry 1998; 155: 1113-16.
- Mann SC, Caroff SN, Fricchione G, Campbell EC. Hipoactivitatea dopaminei centrale și patogeneza sindromului neuroleptic malign Psychiatr Ann 2000; 30: 363-74.
- Factor SA, Santiago A. Sindromul Parkinsonism-hiperpirexie în boala Parkinson. În: Frucht SJ, Fahn S, eds. . Urgențe cu tulburări de mișcare: diagnostic și tratament. Totowa, NJ: Humana Press; 2005; 29-40.
- Nisijima K, Ishiguro T. Nivelurile lichidului cefalorahidian al metaboliților monoaminei și acidului gamma-aminobutiric în sindromul neuroleptic malign. J Psychiatr Res 1995; 27: 233-44.
- Fink M, Taylor MA. Sindromul neuroleptic malign este catatonie malignă, care garantează tratamente eficiente pentru catatonie. Prog Neuropsychopharmacol Biol Psychiatry 2006; 30: 1182-3.
- Fricchione G, Bush G, Fozdar M, și colab. Recunoașterea și tratamentul sindromului catatonic. J Intensive Care Med 1997; 12: 135–47.
- Philbrick KL, Rummans TA. Catatonie malignă. J Neuropsychiatry Clin Neurosci 1994; 6: 1-13.
- Mann SC, Caroff SN, Bleier HR și colab. Catatonie letală. Am J Psychiatry 1986; 143: 1374–81.
- Koch M, Chandragiri S, Rizvi S și colab. Semne catatonice în sindromul neuroleptic malign. Compr Psychiatry 2000; 41: 73-5.
- Lee JW. Constatări de laborator. În: Caroff SN, Mann SC, Francis A, Fricchoine GL, eds. Catatonia: de la psihopatologie la neurobiologie Washington, DC: American Psychiatric Press, Inc; 2004; 65-75.
- Lee JW.Variante catatonice, reacții hipertermice extrapiramidale și subtipuri de sindrom neuroleptic malign. Ann Clin Psychiatry 2007; 19: 9-16.
- Caroff SN, Rosenberg H, Mann SC și colab. Sindromul neuroleptic malign în perioperator. Am J Anesthesiol 2001; 28: 387-93.
- Gurrera RJ. Hiperactivitatea simpatoadrenală și etiologia sindromului neuroleptic malign. Am J Psychiatry 1999; 156: 169–80.
- Carroll BT. Ipoteza de câmp universal a catatoniei și a sindromului neuroleptic malign. CNS Spectr 2000; 5: 26-33.
- Weller M, Kornhuber J. O justificare pentru terapia antagonistă a receptorilor NMDA a sindromului neuroleptic malign. Med Hypotheses 1992; 38: 329–33.
- Stubner S, Rustenbeck E, Grohmann R și colab. Tulburări de mișcare involuntară severe și mai puțin frecvente datorate medicamentelor psihotrope. Farmacopsihiatrie 2004; 37 (supl. 1): S54 – S64.
- Davis JM, Caroff SN, Mann SC. Tratamentul sindromului neuroleptic malign. Psychiatr Ann 2000; 30: 325-31.
- Adityanjee PA, Singh S, Singh G, Ong S. Conceptul spectrului sindromului neuroleptic malign. Br J Psychiatry 1988; 153: 107–11.
- Woodbury MM, Woodbury MA. Catatonia indusă de neuroleptic ca etapă în progresia către sindromul neuroleptic malign. J Am Acad Child Adolesc Psychiatry 1992; 31: 1161–4.
- Francis A, Chondragivi S, Rizvi S și colab. Este lorazepam un tratament pentru sindromul neuroleptic malign? CNS Spectr 2000; 5: 54-7.
- Rosebush PI, Stewart T, Mazurek MF. Tratamentul sindromului neuroleptic malign. Sunt dantrolenul și bromocriptina adjuvanți utili pentru îngrijirea de susținere? Br J Psychiatry 1991; 159: 709-12.
- Sakkas P, Davis JM, Janicak PG, Wang ZY. Tratamentul medicamentos al sindromului neuroleptic malign. Psychopharmacol Bull 1991; 27: 381-4.
- Rosenberg MR, Green M. Sindromul malign neuroleptic: revizuirea răspunsului la terapie. Arch Intern Med 1989; 149: 1927–31.
- Yamawaki S, Morio M, Kazamutsuri G și colab. Evaluarea clinică și utilizarea eficientă a dantrolenului sodic în sindromul neuroleptic malign. Kiso to Rinsyou (Clinical Reports) 1993; 27: 1045-66.
- Tsutsumi Y, Yamamoto K, Matsuura S și colab. Tratamentul sindromului neuroleptic malign folosind dantrolen sodic. Psychiatry Clin Neurosci 1998; 52: 433-8.
- Reulbach U, Dutsch C, Biermann T și colab. Gestionarea unui tratament eficient pentru sindromul neuroleptic malign. Crit Care 2007; 11: R4.
- Troller JN, Sachdev PS. Tratamentul electroconvulsiv al sindromului neuroleptic malign: o revizuire și raportarea cazurilor. Aust N Z J Psychiatry 1999; 33: 650-9.
- Pope HG, Aizley HG, Keck PE Jr, McElroy SL. Sindromul neuroleptic malign: urmărire pe termen lung a 20 de cazuri. J Clin Psychiatry 1991; 52: 208-12.